Područje ortopedije:
Što se može dogoditi zbog loše postavljenog gipsa?
Kakva je to bolest "staklenih" kostiju (osteogenesis imperfecta)?
Možete li mi reći nešto više o osteoporozi?
Što je giht, a što pseudogiht?
Što je to rahitis, a što osteomalacija?
Degenerativne bolesti zglobova
Kako kost cijeli i kako nastaju pseudoartroze ("lažni zglobovi")?
Što se sve ubraja u ortopedska pomagala?
Vrat, prsa i leđa
Što je to torticollis ili krivi vrat?
Degenerativne bolesti kralješnice
Što je to kifoza, a što lordoza?
Kakva su to "kokošja prsa" a kakva udubljena?
Rame i ruka
Kakvo je to "nestabilno rame"?
Možete li mi napisati nešto više o degenerativnim bolestima ramena?
Kalcificirajući tendinitis rotatorne manšete
Sindrom sraza ili impingement subacromialis
Ozljede i oštećenja tetive bicepsa
Što je teniski, a što golferski lakat?
Tenosinovitisi u području šake
Kakav je to sindrom karpalnog kanala?
Kakve degenerativne bolesti su moguće u predjelu šake?
Što je to Dupuytrenova kontraktura?
Kuk
Epifizioliza glave bedrene kosti (EGBK)
Legg-Calve-Perthesova bolest (coxa plana)
Tranzitorni sinovitis zgloba kuka (sindrom osjetljivog zgloba kuka)
Što je to škljocavi kuk (coxa saltans)?
Koljeno
Ozljede meniska koljenog zgloba
Ozljede ligamenata koljenog zgloba
Sindromi prenaprezanja u području koljenog zgloba
Što je to gonartroza, a što femoropatelarna artroza?
Što je to hondromalacija patele?
Što su to "ikserice", a što "okserice" i koje posljedice nose ti deformiteti?
Što je to osteochondritis dissecans?
Bolesti koljenih sluznih vreća
Stopala
Pes excavatus (pes cavus) ili udubljeno stopalo
Prirođeni pes metatarsus adductus
Prirođeni pes planus (talus verticalis)
Tenidinitis i/ili perotenonitis Achillea
Što je hallux rigidus, a što hallux maleus?
Fascitis plantaris i calcar calcanei (trn u peti)
Područje neurologije:
Dječja paraliza ili poliomijelitis
Peronealna mišićna atrofija ili bolest Charcot-Marie-Tooth
Progresivna mišićna distrofija (mb. Duchene)
Što se može dogoditi zbog loše postavljenog gipsa?
Loš sadreni povoj (gips) može uzrokovati štetne, a i za ekstremitet opasne posljedice. Najteže su komplikacije poremećaji u krvotoku ekstremiteta zbog strangulacije ili pritiskivanja sadrenog povoja na krvne žile. To može uzrokovati nekrozu distalnog dijela uda pa je prijeko potrebno da se nakon stavljanja sadrenog povoja mogu kontrolirati prsti. Potrebno je kontrolirati kapilarnu cirkulaciju vrhova prstiju. Zbog pritiska sadre na kožu i poremećaja lokalne cirkulacije može nastati i dekubitus. Pritisak na kožu najčešće nastaje na izbočenim mjestima na tijelu ako se prilikom držanja još mekani povoj utisne prstima ili ako se pokuša ispraviti položaj kada se sadra već počela stvrdnjavati ili pak ako se bolesnik stavlja na tvrdu podlogu, a povoj jos nije dovoljno krut. Ako se bolesnik tuži na bol, lokaliziranu na jednome mjestu, pogotovo ako je ta bol na jednom izbočenom dijelu tijela, treba odmah izrezati otvor na sadri i kontrolirati kožu. Zbog pritiska na živce ili oštećenja nakon korekcije nekog položaja mogu nastati pareze ili paralize. Takvom pritisku napose je podložan n. peroneus communis u području glave fibule te n. radialis. Ta se komplikacija izbjegava podlaganjem mjesta gdje postoji mogućnost pritiska na živce.
Kakva je to bolest "staklenih" kostiju (osteogenesis imperfecta)?
 To
je povećana sklonost lomovima kostiju (otuda i naziv "bolest staklenih
kostiju") koji se događaju spontano ili nakon neznatne traume.
Karakterističan je nalaz bjeloočnica plave boje, dentinogenesis imperfecta,
rana pojava oštećenja sluha i opća labavost zglobova. Osteogenesis
imperfecta pripada u skupinu genetskih i biokemijskih heterogenih sindroma
vezivnog tkiva s podlogom u molekularnom defektu izraženom u abnormalnosti
kolagena tipa I. Incidencija je 1:25 000. Stvara se kost s tankim
kortikalisom i manjkom spužvaste kosti. Klasifikacija po Silenceu:
To
je povećana sklonost lomovima kostiju (otuda i naziv "bolest staklenih
kostiju") koji se događaju spontano ili nakon neznatne traume.
Karakterističan je nalaz bjeloočnica plave boje, dentinogenesis imperfecta,
rana pojava oštećenja sluha i opća labavost zglobova. Osteogenesis
imperfecta pripada u skupinu genetskih i biokemijskih heterogenih sindroma
vezivnog tkiva s podlogom u molekularnom defektu izraženom u abnormalnosti
kolagena tipa I. Incidencija je 1:25 000. Stvara se kost s tankim
kortikalisom i manjkom spužvaste kosti. Klasifikacija po Silenceu:
- tip 1 – plave bjeloočnice; lomljive kosti izražene nakon rođenja; Ia bez DI, Ib s DI; AD
- tip 2 – letalni perinatusni oblik; prijelomi in utero (OI congenita); plave bjeloočnice; AR
- tip 3 – progresivni deformirajući oblik; prijelomi in utero i prije prohodavanja; bijele bjeloočnice; AR
- tip 4 – bjeloočnice bijele boje; izrazitija lomljivost nego kod tipa I; 4a bez DI, 4b sa DI; AD
Klinička slika: Mišići su hipotonični, skloniji razvoju modrica. Prisutan je opći laksitet zglobova. Spontani prijelomi kostiju s pratećim deformacijama vodeći su klinički simptom. Prijelom – imobilizacija – osteoporoza = novi prijelom – sve veće deformacije kosti i konačna nemogućnost kretanja.
Liječenje treba usmjeriti na što kraću imobilizaciju i prevenciju novih prijeloma. Rabe se lagane plastične ortoze, provodi se individualna fizikalna terapija. Kirurško se liječenje provodi radi ispravljanja deformacija s multiplim osteotomijama uz fiksaciju.
Artrogripoza i artrohalaroza
Nazivom multiple kongenitalne kontrakture ili arthrogryposis označava se pri rođenju vidljivo stanje ograničene pokretljivosti zglobova u vrlo raznolikih bolesti. Postoji više od 150 bolesti u kojih se može naći slična klinička slika. Amyoplasia congenita danas se sve više upotrebljava kao ime za klasičnu arthrogryposis multiplex congenita. Obuhvaća 43% svih multiplih kongenitalnih kontraktura. Amyioplasia je neprogresivna prirođena bolest koja je određena slabo razvijenim i kontraktnim mišićima, simetričnim položajem udova, deformcijama zglobova te zadebljanim kontraktnim zglobnim čahurama. Incidencija je 1:3000, način nasljeđivanja nije poznat. Smatra se da bolest nastaje multifaktorski. Inicijalni čimbenik može biti virus, teratogen metabolički defekt ili lokalni intrauterini faktor. Uzrokuje privremenu fetalnu paralizu i kasniji izostanak pokreta u fetusa (fetalna akinezija). Kasniji slijed događaja je hipoplazija mišića, izostanak pokreta i multiple kontrakture zglobova.
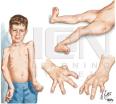 Razlikuju
se 2 tipa: neuropatski tip (90%) i miopatski (10%) koji podsjeća na
distrofiju. U 60% bolesnika postoji podjednaka zahvaćenost svih udova koji
se nalaze u karakterističnom simetričnom položaju. Rameni zglob je aduciran
i u unutrašnjoj rotaciji. Lakatni zglob je češće u ekstenziji, a ručni je
zglob u položaju fleksije i ulnarne devijacije. Kukovi su u izraženoj
fleksiji i abdukciji te vanjskoj rotaciji i mogu biti luksirani, koljena su
često fiksirana u fleksiji ili pak hiperekstendirana dok je za stopala
karakteristično da u 90% bolesnika imamo rigidni equinovarus. Skolioza se
nalazi u trećine bolesnika. Mišićna masa je smanjena i nedostaju spontani
pokreti udova u djeteta.
Razlikuju
se 2 tipa: neuropatski tip (90%) i miopatski (10%) koji podsjeća na
distrofiju. U 60% bolesnika postoji podjednaka zahvaćenost svih udova koji
se nalaze u karakterističnom simetričnom položaju. Rameni zglob je aduciran
i u unutrašnjoj rotaciji. Lakatni zglob je češće u ekstenziji, a ručni je
zglob u položaju fleksije i ulnarne devijacije. Kukovi su u izraženoj
fleksiji i abdukciji te vanjskoj rotaciji i mogu biti luksirani, koljena su
često fiksirana u fleksiji ili pak hiperekstendirana dok je za stopala
karakteristično da u 90% bolesnika imamo rigidni equinovarus. Skolioza se
nalazi u trećine bolesnika. Mišićna masa je smanjena i nedostaju spontani
pokreti udova u djeteta.
Svrha je liječenja postići najbolju pokretljivost zglobova ili ostvariti položaj zglobova povoljan za funkciju zglobova. Liječenje se sastoji od medicinske rehabilitacije koju treba započeti što prije. Potrebno je provoditi vježbe pokretljivosti zglobova, sadrenu imolibizaciju treba izbjegavati, a preporučuju se lagane udlage za održavanje postignutog stupnja pokreta zglobova. U svrhu omogućavanja hoda kirurško se liječenje najčešće provodi na stopalima. Liječenje je dugotrajno i složeno, a recidivi deformacija česti.
Zglobovi su pokretni više od uobičajenih granica pokretljivosti, što se naročito vidi pri ekstenziji koja se da izvesti prekomjerno. Intenzitet bolesti može varirati. Ponekad se teško razlikuje od konstitucionalne labavosti zglobova. Klinički je bolest karakterizirana spomenutom mlohavošću zglobova te elastičnošću kože koja se da prekomjerno odizati od podloge. Bizarnost kretnji je svakako najuočljivija oznaka. Liječenje je indicirano kod izraženijih oblika bolesti u zglobovima koji se lako subluksiraju ili luksiraju i stoga se najčešće provodi fizikalna terapija. Prognoza ovisi o intenzitetu promjena.
Možete li mi reći nešto više o osteoporozi?
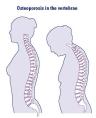 Osteoporoza
je metabolička bolest određena smanjenom masom koštanog tkiva po jedinici
volumena, ali s normalnom mineralizacijom koštanog matriksa. Suprotno,
osteomalacija je određena smanjenom mineralizacijom matriksa. Osteopenija je
termin za opis povećane prozirnosti kosti, koja nastaje kada koštana
resorpcija prelazi koštanu formaciju bez obzira na specifični uzrok. Česte
komplikacije osteoporoze su kompresivni prijelom tijela kralješaka,
prijelomi rebara, proksimalnog femura, humerusa i distalnog radijusa koji se
događaju nakon neznatne ozljede. Žene u tijeku života izgube oko 50%
trabekularne kosti (koncentrirane u kralježnici, zdjelici i krajevima dugih
kostiju) te 30% kortikalne kosti (udovi te vrat bedrene kosti). Muškarci
izgube 30% trabekularne te 20% kortikalne kosti.
Osteoporoza
je metabolička bolest određena smanjenom masom koštanog tkiva po jedinici
volumena, ali s normalnom mineralizacijom koštanog matriksa. Suprotno,
osteomalacija je određena smanjenom mineralizacijom matriksa. Osteopenija je
termin za opis povećane prozirnosti kosti, koja nastaje kada koštana
resorpcija prelazi koštanu formaciju bez obzira na specifični uzrok. Česte
komplikacije osteoporoze su kompresivni prijelom tijela kralješaka,
prijelomi rebara, proksimalnog femura, humerusa i distalnog radijusa koji se
događaju nakon neznatne ozljede. Žene u tijeku života izgube oko 50%
trabekularne kosti (koncentrirane u kralježnici, zdjelici i krajevima dugih
kostiju) te 30% kortikalne kosti (udovi te vrat bedrene kosti). Muškarci
izgube 30% trabekularne te 20% kortikalne kosti.
Osobe s najvećim rizikom su žene u postmenopauzi, nježnije konstitucije, sedentarnog načina života, nerotkinje, s pozitivnom obiteljskom anamnezom i nedovoljnim unosom kalcija. Nepovoljno djeluju i pušenje, alkohol, dugotrajna imobilizacija te primjena kortikosteroida. Osteoporoze dijelimo na primarne i sekundarne. Primarne se dijele na involucijske (postmenopauzalna i senilna) i idiopatske (juvenilna i u trudnoći). Dijagnostički postupak počinje anamnezom, laboratorijskim testovima, rendgenskim slikama (30-50% gubitka koštane mase; 3 osnovna nalaza kralježaka – bifokalni ili “riblji rep”, “klinasti” i “kompresivni”) i postupcima denzitometrije. Pri tome se uspoređuje koštana masa ispitivane osobe sa koštanom masom referentne populacije te se može pratiti gubitak koštane mase kroz vrijeme. Tehnike koje se danas najviše koriste su: DEXA (Dual X-ray absortiometry i SPA (Single-photon absorptiometry).
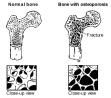 Prevencija
osteoporoze je mnogo djelotvornija od liječenja. Ciljevi prevencije su:
Prevencija
osteoporoze je mnogo djelotvornija od liječenja. Ciljevi prevencije su:
1) postizanje što veće koštane mase prije koštane zrelosti unosom kalcija (1200mg/dan) te redovitom tjelesnom aktivnošću;
2) nastaviti ove korisne navike tijekom odrasle dobi radi održavanja koštane mase (1000mg Ca dnevno, trudnice 1500mg Ca, a dojilje 2000mg Ca dnevno);
3) povećati unos kalcija u starijoj životnoj dobi na 1500mg dnevno uz 800 IJ vitamina D te redovita tjelesna aktivnost.
Ciljevi liječenja su da se smanji resorpcija kosti te poveća stvaranje kosti uz gore navedenu redovitu tjelesnu aktivnost te adekvatan unos kalcija i vitamina D. Rabe se lijekovi koji usporavaju resorpciju kosti (estrogeni, kalcitonin, bifosfonati) te lijekovi koji potiču stvaranje nove kosti (fluoridi, anabolni steroidi, parathormon, vitamin D).
Osteoporoza kralježnice
 Obično
se pojavljuje u sklopu opće osteoporoze kostura. Često je praćena kifozom i
skraćenjem trupa tako da bolesnik postaje manji i ruke mu postaju relativno
predugačke. Zbog slabljenja pokrovnih ploha trupova slabinskih kralježaka
pokrovne ploče poprimaju unikonkavan ili bikonkavan oblik te sliče ribljim
kralješcima. Česti su prijelomi kralježaka (osteoporotična preformacija).
Prvi simptomi očituju se lokalnim ili difuznim bolima. Primjena steznika je
kontraindicirana jer pogoduje progresiji zbog inaktivnosti.
Obično
se pojavljuje u sklopu opće osteoporoze kostura. Često je praćena kifozom i
skraćenjem trupa tako da bolesnik postaje manji i ruke mu postaju relativno
predugačke. Zbog slabljenja pokrovnih ploha trupova slabinskih kralježaka
pokrovne ploče poprimaju unikonkavan ili bikonkavan oblik te sliče ribljim
kralješcima. Česti su prijelomi kralježaka (osteoporotična preformacija).
Prvi simptomi očituju se lokalnim ili difuznim bolima. Primjena steznika je
kontraindicirana jer pogoduje progresiji zbog inaktivnosti.
Pagetova bolest je resorptivna bolest kostiju koja je karakterizirana lokaliziranim povećanjem pregrade kosti s posljedičnim područjima resorpcije i reaktivne skleroze koštanog tkiva. Bolest se pojavljuje u monoostotskom, poliostotskom i facijalnom obliku. Najčešće su zahvaćeni zdjelica, sakrum, kralješci, lubanja i donji udovi. Slabljenje sluha nastaje kao posljedica otoskleroze, a sljepoća nastaje zbog pritiska na kranijalni živac. Najznačajniji simptom je kronična bol. Pokazatelji aktivnosti bolesti su scintigrafija i mjerenje vrijednosti alkalne fosfataze i hidroksiprolinske oksidaze. Liječenje se sastoji od primjene bifosfonata i kalcitonina te NSAR za ublažavanje boli.
Što je giht, a što pseudogiht?
Sindrom gihta određen je povećanom koncentracijom urične kiseline u krvi i odlaganjem kristala urata u zglobove i različita tkiva. Indicencija je 275/100000 stanovnika. Najčešće se pojavljuje u muškaraca srednje životne dobi te žena u postmenopauzi. Etiološki radi se o poremećaju metabolizma purina uz čestu obiteljsku pozitivnu anamnezu hiperuricemije, hipertenzije, hiperlipidemije, diabetes mellitusa, ateroskleroze koronarne i cerebralne cirkulacije. Akutni napadaj gihta karakteriziran je izrazito bolnim upalnim artritisom uz koji je često povišena tjelesna temperatura. Može biti zahvaćeno više zglobova, a najčešća je pojava simptoma na prvom metatarzofalangealnom zglobu (zglob palca na nozi), zatim na gležnju, koljenu, zapešću, ramenu i prstima. Kroničan giht karakterizira razvoj kroničnog artritisa, sinovijalna zadebljanja, erozije zglobova te tophi – čvorići koji sadrže uratne kristale. Akutni napadaj liječi se visokim dozama kolhicina koji se daje peroralno ili intravenozno, maksimalnim dozama nesteroidnih protuupalnih lijekova, supkutanim adrenokortikotropnim hormonom te kortikosteroidima intraartikularno ili per os. Kronična terapija sadrži niske doze kolhicina i alopurinola (urikozurici i urikostatici). Provodi se dijeta bez purina.
Nastaje nakupljanjem kristala kalcijeva pirofosfat-dihidrata u zglobnim tkivima, a incidencija se povećava sa životnom dobi i češća je u muškaraca. Pojava može biti nasljedna, idiopatska, udružena s traumom, kirurškim zahvatom i metaboličkim bolestima. Klinički se očituje poput napadaja gihta, ali je najčešće zahvaćeno koljeno, a ponekad i prvi metatarzofalangealni zglob. U liječenju se primjenjuje aspiracija zgloba i aplikacije intraartikularnih steroida te NSAR (nesteroidni antireumatici) uz liječenje primarne bolesti.
Što je to rahitis, a što osteomalacija?
Rahitis je metabolička bolest kosti u rastu koju određuje nedovoljna mineralizacija koštanog matriksa zbog poremećaja koncentracija kalcija i/ili fosfora izvan stanične tekućine ili poremećaj metabolizma vitamina D. Bolest je u djece najizraženija na mjestima intenzivnog enhondralnog rasta – na epifizama. U odraslih osoba bolest istog patogenetskog mehanizma naziva se osteomalacijom i izražena je na svim kostima. U odrasloj dobi potrebno je duže razdoblje da bi se patološke promjene nepotpune kalcifikacije kosti klinički očitovale.
Uzroci rahitisa dijele se u 3 veće skupine: 1. hipovitaminski rahitis; 2. nasljedni na vitamin D rezistentni rahitis i 3. stečeni na vitamin D rezistentni rahitis. Uzroci hipovitaminskog rahitisa mogu biti nedovoljno izlaganje ultravioletnom svjetlu, nedostatak vitamina D i rijetko nedostatak kalcija. Biološku dispoziciju imaju prematurusi i blizanci. Klinička slika ovisi o dobi, trajanju i težini. Vidiljiv je kraniotabes u 2. mjesecu života, rahitična “krunica”, zadebljanja u metafiznim područjima zapešća i gležnja, četvrtast oblik lubanje, pectus carinatum ("kokošja" prsa) i rahitična kifoza. Pojavljuje se varusna deformacija u distalnoj trećini potkoljenice i hipotonija mišića (“žablji trbuh”). Vrijednost je fosfora snižena u plazmi, a kalcija normalna ili snižena dok je alkalna fosfataza povišena. Liječenje je medikamentno i ortopedsko. Preporučuje se doza od 1500-1000 IJ kalciferola peroralno 2 tjedna. Ortopedsko se liječenje sastoji od korekcije rezidualnih iskrivljenja.
Hipofosfatemija ili fosfatni dijabetes je nasljedna spolno vezana bolest metabolizma fosfata izazvana smanjenom reapsorpcijom fosfata u tubulima bubrega. U djece se očituje kao vitamin D rezistentan rahitis. Renalna osteodistrofija ili renalni rahitis je skup koštanih metaboličkih bolesti složene patogeneze izazvanih kroničnim zatajenjem bubrega.
Što je to osteomijelitis?
Pod pojmom osteomijelitisa, tj. infekcije kosti, svrstava se čitav niz kliničkih slika različite etiologije. Uzročnici mogu biti nespecifični ili specifični (TBC, lues, tifus, lepra) pa se prema tome osteomijelitis dijeli na:
a) nespecifični
- akutni oblik (hematogeni i egzogeni)
- kronični oblik (sekundarno kronični i primarno kronični)
b) specifični
Akutni hematogeni oblik nespecifičnog osteomijelitisa najčešće nastaje kao posljedica sepse uzrokovane diseminacijom nespecifičnih uzročnika infekcije iz nekog žarišta. Infekcija se lokalizira u metafizama dugih cjevastih kostiju. Infekcija se širi prema periostu te nastaje subperiostalni apsces koji prekida vezu kortikalisa s okolinom i on nekrotizira. Stvara se granulacijsko tkivo, a neprehranjeni dio kosti demarkira i stvara se sekvestar. Kod novorođenčadi i dojenčadi opće stanje ne mora odgovarati stvarnoj težini bolesti, a kod male djece on je popraćen odgovarajućom kliničkom slikom koja odgovara intenzitetu infekcije. U dječjoj i mladenačkoj dobi infekt se širi prema dijafizi gdje nastaju osteolitična žarišta, a iznimka je zglob kuka u koji infekcija može prodrijeti. U odrasloj dobi bolest je rijetkost. Bolest se manifestira septičnim temperaturama i tresavicom. Dijagnosticira se na temelju laboratorijskih pretraga, rentgenske dijagnostike, scintigrafije i biopsije. Liječenje je kirurško i konzervativno (antibiotici, gamaglobulini). Ako postoje apscesi indicirani su incizija, ispiranje antisepticima i otvoreno liječenje žarišta te odstranjivanje sekvestara. Bolesnik mora mirovati s oboljenim udom u elevaciji. Ako se nisu stvorili sekvestri može se očekivati restitutio ad integrum (povratak u prijašnje stanje). Zbog podražaja epifizne ploče rasta može doći do poremećaja rasta.
Akutni egzogeni oblik osteomijelitisa nastaje izravnim kontaktom s uzročnikom, najčešće zbog traume tako da se ova vrsta naziva i posttraumatskim osteomijelitisom. Ozljeda periosta s hematomom također može uzrokovati osteomijelitis, a isto tako i ozljede mekih tkiva mogu širenjem infekcije uzrokovati akutni osteomijelitis. Egzogeni oblik može imati akutni oblik ili eventualno prijeći u sekundarni kronični oblik. Na nastanak i razvoj osteomijelitisa djeluje niz čimbenika: obrambeni sustavi i kontaminacija rane, lokalni faktori, vrsta prijeloma, vrsta i trajanje kirurškog zahvata, operacijska dvorana, tim i operativna tehnika. Najčešći uzročnici su: Staphylococcus aureus pyogenes, Proteus, Escherichia colli, Pseudomonas, streptokoki itd. Osim općih znakova povišene temperature, leukocitoze i ubrzane sedimetacije lokalno nalazimo: crvenilo, oteklinu, toplinu i bol. Liječenje ima osnovu svrhu, a to je spriječiti prelazak akutne u kroničnu formu, a sastoji se od primjene antibiotika širokog spektra, otvaranja žarišta i toalete i aplikacije drenova koji se koriste za protočnu drenažu Ringerovom otopinom i antisepticima. Zahvaćen ud treba biti u eleviranom položaju, a mirovanje ima svrhu sprečavanja širenja infekcije. Stabilna osteosinteza omogućuje mirovanje koštanih fragmenata. Akutni egzogeni oblik osteomijelitisa sklon je pretvaranju u kroničan oblik.
Nespecifični kronični osteomijelitis
Sekundarni kronični osteomijelitis
Nastaje kao posljedica neizliječenog akutnog osteomijelitisa. Osnovne su mu značajke dugotrajnost i sklonost recidivima. Često prisutna fistula secernira manje ili više purulentan i obilan sadržaj. Ako traje više godina može dovesti do amiloidoze i karcinoma fistule. Radiološki se vidi sklerotična kost u blizini žarišta, defekti kosti i sekvestri. U fazi akutne egzacerbacije liječenje je isto kao i kod akutne forme. Primjenjuju se antibiotici na temelju antibiograma. Najvažniji dio liječenja je kirurško zbrinjavanje. Odstranjuje se nekrotično i avitalno tkivo, kao i sekvestri. Indicirana je osteosinteza pomoću vanjskih fiksatora, a operacijska rana se ostavlja otvorenom. Primjenjuje se protočna drenaža antisepticima. Reinfekcija šupljine u kosti je česta pa se primjenjuje transplantacija spongioze kad je upala sanirana.
Primarni kronični osteomijelitis
Razlikujemo dva posebna oblika: Brodiev apsces i sklerozirajući osteomijelitis. Brodiev aspces pojavljuje se u djece i mladeži, a lokaliziran je u području metafiza dugih kostiju. Počinje neprimjetno i postupno uz noćne bolove. Zahvaćeni su dijelovi kosti bolni na sukusiju, može se naći hidrops susjednog zgloba. Dijagnoza se postavlja radiološki. Liječi se temeljitom ekskohleacijom žarišta i spongioplastikom. Sklerozirajući osteomijelitis lokaliziran je isključivo u području dijafiza dugih kostiju. Klinička slika je atipična, a radiološki je uočljiva pojačana sklerozacija. Liječenje se sastoji u radikalnom odstranjenju promijenjene kosti i spongioplastici.
Što označava pojam artritis?
Artritis je upala zgloba koja nastaje kao posljedica infekcije uzročnicima nespecifičnih ili specifičnih mikroorganizama o čemu ovisi i klinička slika. Možemo ga podijeliti na:
a) nespecifični – infekcijski artritis
b) specifični – tuberkulozni, luetični, leprozni i mikotični
Najvažniji i najčešći znak upale zglobova je oteklina uzrokovana stvaranjem eksudata različitih kvalitativnih i kvantitativnih karakteristika. Prema značajkama sadržaja, eksudat može biti serozan, serofibrozan, gnojan i krvav. Posljedice prisutnosti eksudata ovise o količini i vrsti sadržaja zgloba. Mogu nastati rastezanja zglobne čahure i labavost zgloba, poremećaj u prehrani pojedinih dijelova zgloba, a posebno zglobne hrskavice s posljedičnim degenerativnim promjenama. Uvijek je indicirana punkcija zgloba te analiza sadržaja.
Nespecifični artritis (infekcijski, bakterijski artritis)
Nespecifični artritis prema vrsti eksudata može biti serozan, serofibrozan i purulentan. Najčeći uzročnnici su stafilokoki, streptokoki, pneumokoki, E. coli, uzročnici tifusa i paratifusa, a rjeđe gonokoki. Infekcija nastaje: 1. izravnom kontaminacijom uzročnicima, 2. hematogeno i 3. prodiranjem gnojnih procesa u zglob iz okolice. Upalni proces može biti lokaliziran na zglobnoj čahuri ili mogu biti zahvaćeni svi dijelovi zgloba – panarthritis. Posljedica je infekcije enzimatsko razaranje hrskavice, a eventualno i koštanih dijelova zgloba, što može imati za posljedicu teške promjene zglobnih tijela s luksacijama zgloba, kontrakturama, fibroznim i koštanim ankilozama te poremećaji rasta kostiju kod djece. Oboljeli su zglobovi otečeni, bolni, topli i crveni, obično se nalaze u semifleksiji jer je u tom položaju bol najmanja. Postoje opći simptomi upale. Radiološki nalazi se proširenje zglobne pukotine, a kasnije i osteoporoza, uzuriranje, subluksacije i luksacije te eventualno ankiloza. Liječi se punkcijom zgloba i imobilizacijom u funkcionalno povoljnom položaju. Do antibiograma primjenjuju se antibiotici širokog spektra, a obzir dolazi i incizija, toaleta žarišta i protočna drenaža bez primjene antiseptika. Posljedice se rješavaju korektivnim osteotomijama, artrodezama i artroplastikom.
Specifični artritis
Reumatoidni artritis
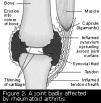
Reumatoidni artritis je kronična, progresivna i sistemna bolest koja se ubraja među mezenhimopatije ili sistemne bolesti vezivnog tkiva. Klinički se najviše očituje na sustavu za pokretanje, napose na zglobovima. Najvažniju ulogu u etiopatogenezi imaju poremećaji imunobioloških snaga organizma, hereditarnost, infekcija i alergija. Upala je osnovna i glavna patološka promjena, razvija se kao sinovitis s eksudatom u jednom ili više zglobova. Zbog obilne vaskularizacije i proširenja krvnih žila zglobna sinovijalna membrana odeblja i njezine resice hipertrofiraju. Promijenjenu sinovijalnu membranu koja postupno počinje proliferirati u zglob nazivamo panusom. Panus prianja uz hrskavicu, erodira je i spaja se s panusom suprotne hrskavice te u zglobu stvara priraslice. Ispod hrskavice u kosti u početku nastaje poroza, stvara se granulacijsko tkivo koje razara kost i hrskavicu uzrokujući oštećenje površine kosti u blizini zgloba, spaja se s panusom i najprije stvara fibroznu, a zatim i koštanu ankilozu.
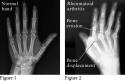 Bolest
počinje općim simptomima, a prvi karakterističan znak je jutarnja ukočenost.
Bolesnici osjećaju kao da su im prsti odebljali i ukočeni te ih teško
pomiču. Funkcija zgloba je otežana zbog boli, otekline i nadražaja vezivnog
tkiva, a kod artritisa donjih udova kretanje postaje otežano. Upalu zgloba
redovito prati atrofija mišića i popuštanje napetosti tetiva pa zbog toga
nastaju deformiteti prstiju i drugih zglobova. U konačnom stadiju bolesti
zglobovi se deformiraju i poprimaju bizaran oblik, napose na šaci i stopalu
te postaju ukočeni i ankilozirani. Reumatoidni artritis je najčešći uzrok
poremećaja funkcije i deformacije šake. Obično su zahvaćeni mnogi ili svi
zglobovi šake. Katkad bolest počinje samo na jednom zglobu. Erozije zglobnih
površina vidljive su tek u kasnijoj fazi isto kao i ulnarna devijacija
prstiju. Kronični tenosinovitis često uzrokuje kompresijski sindrom n.
medijanusa. Najčešće je rupturirana tetiva m. extensor pollicis longusa i
kontraktura malih mišića šake (nemogućnost pune fleksije interfalangealnih
zglobova kada su ekstendirani metakarpofalangealni zglobovi). Deformacije
šake zahvaćene sa RA su: ulnarna devijacija prstiju, deformacije u obliku
labuđeg vrata, otvora za dugme i druge. Tok bolesti odvija se u cikličnim
fazama remisije i egzacerbacije.
Bolest
počinje općim simptomima, a prvi karakterističan znak je jutarnja ukočenost.
Bolesnici osjećaju kao da su im prsti odebljali i ukočeni te ih teško
pomiču. Funkcija zgloba je otežana zbog boli, otekline i nadražaja vezivnog
tkiva, a kod artritisa donjih udova kretanje postaje otežano. Upalu zgloba
redovito prati atrofija mišića i popuštanje napetosti tetiva pa zbog toga
nastaju deformiteti prstiju i drugih zglobova. U konačnom stadiju bolesti
zglobovi se deformiraju i poprimaju bizaran oblik, napose na šaci i stopalu
te postaju ukočeni i ankilozirani. Reumatoidni artritis je najčešći uzrok
poremećaja funkcije i deformacije šake. Obično su zahvaćeni mnogi ili svi
zglobovi šake. Katkad bolest počinje samo na jednom zglobu. Erozije zglobnih
površina vidljive su tek u kasnijoj fazi isto kao i ulnarna devijacija
prstiju. Kronični tenosinovitis često uzrokuje kompresijski sindrom n.
medijanusa. Najčešće je rupturirana tetiva m. extensor pollicis longusa i
kontraktura malih mišića šake (nemogućnost pune fleksije interfalangealnih
zglobova kada su ekstendirani metakarpofalangealni zglobovi). Deformacije
šake zahvaćene sa RA su: ulnarna devijacija prstiju, deformacije u obliku
labuđeg vrata, otvora za dugme i druge. Tok bolesti odvija se u cikličnim
fazama remisije i egzacerbacije.
 Liječenje
je medikamentno, funkcionalno i operativno. Farmakoterapija obuhvaća NSAR,
kortizonoide, soli zlata, sintetske antimalarike, derivate indola i
citostatike te d-pencilamin. Funkcionalna terapija obuhvaća postupke
prevencije devijacija i deformacija zglobova, jačanje mišićja medicinskom
gimnastikom statičkim vježbama te fizikalnu terapiju. Kirurško se liječenje
sastoji u zahvatima na zglobovima, kostima i tetivama - artroplastike,
sinovektomije, osteotomije i artrodeze, odstranjenja tetivnih ovojnica i
reparacije ruptura tetiva.
Liječenje
je medikamentno, funkcionalno i operativno. Farmakoterapija obuhvaća NSAR,
kortizonoide, soli zlata, sintetske antimalarike, derivate indola i
citostatike te d-pencilamin. Funkcionalna terapija obuhvaća postupke
prevencije devijacija i deformacija zglobova, jačanje mišićja medicinskom
gimnastikom statičkim vježbama te fizikalnu terapiju. Kirurško se liječenje
sastoji u zahvatima na zglobovima, kostima i tetivama - artroplastike,
sinovektomije, osteotomije i artrodeze, odstranjenja tetivnih ovojnica i
reparacije ruptura tetiva.
Degenerativne bolesti zglobova
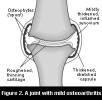 Degenerativne
promjene zglobne hrskavice (artroze ili osteoartroze) mogu se podijeliti na
primarne artroze gdje uz normalno opterećenje postoji slabost hrskavice još
uvijek nepoznatog porijekla i sekundarne artroze gdje uz normalnu hrskavicu
postoji preopterećenje kao posljedica traume nesukladnosti zglobnih tijela
(prirođene displazije), metaboličkih i endokrinih bolesti, posljedica upala
itd. Hijalina hrskavica svoju biomehaničku kvalitetu zahvaljuje
hidroelastičnom sustavu koji se temelji na visokoj sposobnosti vezanja vode
u njezinom matriksu i na osobitoj arhitekturi njezine mreže kolagenskih
niti. Ima tek nekoliko milimetara, a podnosi opterećenja koja su nekoliko
puta veća od tjelesne težine. Hrskavični matriks sintetiziraju hondrociti
koji čine 0.1% volumena hrskavice. On se sastoji od različitih kolagena,
proteoglikana i enzima. Nasuprot primarno biokemijskom shvaćanju postupne
enzimske razgradnje sastavnih elemenata matriksa, postoji i mišljenje da je
prvi korak u degradaciji matriksa u fizikalnoj preopterećenosti mreže
kolagenih niti uzrokovanih nefiziološkim udarnim preopterećenjima. Pucanje
kolagenske mreže pobuđuje proteoglikane i omogućuje im neograničeno
zasićenje vodom što uzrokuje uništenje hidroelastičnog sustava. Negativni
kvocijent tolerancije, tj. kada je fizički stres veći nego što to kvaliteta
matriksa može podnijeti, uzrokuje razvoj artroze.
Degenerativne
promjene zglobne hrskavice (artroze ili osteoartroze) mogu se podijeliti na
primarne artroze gdje uz normalno opterećenje postoji slabost hrskavice još
uvijek nepoznatog porijekla i sekundarne artroze gdje uz normalnu hrskavicu
postoji preopterećenje kao posljedica traume nesukladnosti zglobnih tijela
(prirođene displazije), metaboličkih i endokrinih bolesti, posljedica upala
itd. Hijalina hrskavica svoju biomehaničku kvalitetu zahvaljuje
hidroelastičnom sustavu koji se temelji na visokoj sposobnosti vezanja vode
u njezinom matriksu i na osobitoj arhitekturi njezine mreže kolagenskih
niti. Ima tek nekoliko milimetara, a podnosi opterećenja koja su nekoliko
puta veća od tjelesne težine. Hrskavični matriks sintetiziraju hondrociti
koji čine 0.1% volumena hrskavice. On se sastoji od različitih kolagena,
proteoglikana i enzima. Nasuprot primarno biokemijskom shvaćanju postupne
enzimske razgradnje sastavnih elemenata matriksa, postoji i mišljenje da je
prvi korak u degradaciji matriksa u fizikalnoj preopterećenosti mreže
kolagenih niti uzrokovanih nefiziološkim udarnim preopterećenjima. Pucanje
kolagenske mreže pobuđuje proteoglikane i omogućuje im neograničeno
zasićenje vodom što uzrokuje uništenje hidroelastičnog sustava. Negativni
kvocijent tolerancije, tj. kada je fizički stres veći nego što to kvaliteta
matriksa može podnijeti, uzrokuje razvoj artroze.
Artrotski proces može zahvatiti svaki zglob, ali su pretežno zahvaćeni zglobovi donjih ekstremiteta i zglobovi kralježnice budući da su opterećeniji. Izminka je primarna artroza interfalangealnih zglobova šaka, tzv. Heberdenova artroza u žena nakon menopauze. Artrotski je proces obično polako progresivan. Na mjestima gdje se zglobna hrskavica istroši subhodralna kost sklerozira (eburnizira) pa se formira ogoljela zglobna površina, tzv. koštana ćela. Na rubovima nastane koštano bujanje, tj. osteofiti. U subhondralnoj se kosti zbiva koštana pregradnja koja se očituje sklerozacijom ili ako je opterećenje preveliko nastaju pseudociste (tzv. detritus ciste). S vremenom nastaje zadebljanje i skvrčavanje zglobne čahure.
Bol je glavni i najčešći simptom artroze, a zatim se javljaju ograničena pokretljivost, deformacije zglobova, krepitacije u zglobovima pri kretnjama, osjetljivost na palpaciju, nestabilnost zgloba i hipotrofija, odnosno atrofija mišića. Ako je posrijedi artroza lokalizirana na zglobovima donjih ekstremiteta, subjektivne tegobe nastaju u početku hoda, a poslije se smiruju. Bolesnik se teško rashoda nakon dužeg sjedenja ili ležanja. Jači klinički simptomi, a posebno bol, izraženi su u fazi tzv. dekompenzacije bolesti. Krepitacije s fenomenom trenja nastaju ribanjem neravne površine hrskavice pri kretanju i ne moraju uzrokovati jače subjektivne tegobe. Nestabilnost zgloba uzrokovana je učestalim izljevima u zglobnu šupljinu uz smanjenu funkcionalnu sposobnost zgloba. Atrofija mišića posljedica je neaktivnosti, a može biti antalgična i funkcionalna. Konačna slika artroze – deformacije zgloba, glavna su morfološka značajka. Ima slučajeva artroze sa izraženim radiološkim znakovima bez simptoma i obratno (nijeme artroze). MR daje najviše detalja o uznapredovalosti procesa.
Liječenje se sastoji u smanjenju bolnosti mišićnog spazma, zatim u poboljšanju funkcije, sprečavanju kontraktura i osposobljavanja za aktivnosti dnevnog i profesionalnog života. Medikamentno se liječenje sastoji u primjeni antireumatika, antiflogistika i mitonolitika. Lokalno se u sam zglob primjenjuju anestetici i kortikosteroidi. Jedna od najvažnijih zadaća fizikalnog liječenja jest očuvanje, odnosno restauracija funkcionalne dinamičke ravnoteže zgloba uz uklanjanje eventualno postojećih kontraktura zgloba. Svi danas primijenjivani kirurški zahvati mogu se podijeliti u nekoliko skupina: palijativni (toillete articulaire, sinovektomije), kauzalni (osteotomije za ispravljanje deformacija koje mogu uzrokovati artroze), artroplastike, artrodeze i eksperimentalni pokušaji regeneracije hrskavice. U liječenju artroza pažnju treba posvetiti preventivi koja se u prvom redu sastoji od rasterećenja zgloba smanjivanjem tjelesne težine, uklanjanja vanjskih etioloških čimbenika, korekcije biomehaničkih uvjeta te primjene posebnih rasteretnih vježbi.
Kako kost cijeli i kako nastaju pseudoartroze ("lažni zglobovi")?
Za normalno koštano cijeljenje treba ispuniti dva osnovna uvjeta:
1. anatomsku repoziciju i
2. mirovanje koštanih ulomaka.
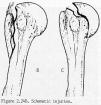 Da
bismo imobilizirali ulomke, služimo se različitim operativnim ili
konzervativnim metodama liječenja. Ovisno o stupnju mirovanja koštanih
ulomaka, kost će cijeliti primarno ili sekundarno ili uopće neće zarasti.
Primarno koštano cijeljenje moguće je samo u uvjetima gotovo apsolutnog
mirovanja ulomaka. Ovisno o tome jesu li koštani ulomci u kontaktu ili među
njima postoji pukotina, primarno koštano cijeljenje može biti kontaktno ili
pukotinsko. Kontaktno primarno koštano cijeljenje sastoji se od izravna
urastanja osteona iz jednog koštanog ulomka u drugi. Takvo se koštano
cijeljenje naziva Haversovom pregradnjom, a ona se sastoji u istodobnom
spajanju i rekonstrukciji kosti. Pukotinasto primarno koštano cijeljenje
moguće je također samo u uvjetima apsolutnog mirovanja koštanih ulomaka.
Pukotina se ispunjava koštanim tkivom, a zatim pregrađuje na principu
Haversove pregradnje. Brzina koštanog cijeljenja prijeloma u uvjetima
apsolutnog mirovanja ovisit će o odnosu površine zona kontakta i zona
pukotina. Primarno koštano cijeljenje karakterizirano je odsutnošću
stvaranja kalusa i primarnom osifikacijom bez intermedijarnog stvaranja
veziva i hrskavice.
Da
bismo imobilizirali ulomke, služimo se različitim operativnim ili
konzervativnim metodama liječenja. Ovisno o stupnju mirovanja koštanih
ulomaka, kost će cijeliti primarno ili sekundarno ili uopće neće zarasti.
Primarno koštano cijeljenje moguće je samo u uvjetima gotovo apsolutnog
mirovanja ulomaka. Ovisno o tome jesu li koštani ulomci u kontaktu ili među
njima postoji pukotina, primarno koštano cijeljenje može biti kontaktno ili
pukotinsko. Kontaktno primarno koštano cijeljenje sastoji se od izravna
urastanja osteona iz jednog koštanog ulomka u drugi. Takvo se koštano
cijeljenje naziva Haversovom pregradnjom, a ona se sastoji u istodobnom
spajanju i rekonstrukciji kosti. Pukotinasto primarno koštano cijeljenje
moguće je također samo u uvjetima apsolutnog mirovanja koštanih ulomaka.
Pukotina se ispunjava koštanim tkivom, a zatim pregrađuje na principu
Haversove pregradnje. Brzina koštanog cijeljenja prijeloma u uvjetima
apsolutnog mirovanja ovisit će o odnosu površine zona kontakta i zona
pukotina. Primarno koštano cijeljenje karakterizirano je odsutnošću
stvaranja kalusa i primarnom osifikacijom bez intermedijarnog stvaranja
veziva i hrskavice.
Sekundarno koštano cijeljenje prirodni je način cijeljenja kosti. Koštani ulomci nisu u stanju mirovanja, već su pomični. Ako je nestabilnost minimalna, kost će reagirati pojačanim stvaranjem kalusa. Ako je nestabilnost veća, kost će na takvo stanje reagirati resorpcijom krajeva koštanih ulomaka što povećava prvobitnu nestabilnost. Stvaranje kalusa prirodni je mehanizam imobilizacije koštanih ulomaka bez kojeg ne može doći do Haversove pregradnje kosti. Kirurško liječenje omogućuje neposrednu postoperacijsku rehabilitaciju i aktivni pokret, a isključuje pojavu “frakturne bolesti” (degeneracija hrskavice, kontrakture, atrofija mišića, osteoporoza). Konzervativno liječenje sadrenim zavojima indicirano je u bolesnika u kojih bez operacije možemo postići zadovoljavajući rezultat.
Ako proces koštanog cijeljenja traje duže od 4-6 mjeseci, govorimo o produženom koštanom cijeljenju. Uzroci mogu biti: a) mehanički (instabilitet), b) devitalizirani ulomci (nekroza), c) loša lokalna vaskularizacija, d) prijelom s defektom u koštanoj cjelini i e) lokalna infekcija.
Ako nakon 8 mjeseci od ozljede ili zahvata nije nastupilo koštano cijeljenje govorimo o pseudoartrozi. Izgledi za cijeljenje su minimalni pa se pristupa kirurškom liječenju. Pseudoartroze se dijele na 2 skupine: 1. biološki vitalne i 2. biološki avitalne pseudoartroze. Biološki vitalne pseudoartroze imaju kliničku sliku tipičnu za pseudoartrozu: zatvoren medularni kanal, između koštanih fragmenata vezivno hrskavično tkivo koje omogućuje veću ili manju gibljivost fragmenata na tipičnim mjestima. Može se naći neka vrsta zglobne čahure sa sinovijalnom tekućinom te deformiranim zglobnim plohama pokrivenim fibrokartilaginoznom hrskavicom. Takav zglob je nestabilan i pri opterećenju bolan. Prema izgledu koštanih krajeva vitalne se pseudoartroze dijele: 1. hipertrofične – slonovsko stopalo, 2. hipotrofične – konjsko stopalo i 3. atrofične – sa zaobljenim rubovima. Što su egzostoze veće, izgledi za liječenje su bolji. Liječenje je uvijek operativno, a pravilo je postizanje stabilnih mehaničkih odnosa među koštanim ulomcima – mirovanje te osiguranje kontakta vitalne kosti. Biološki avitalne pseudoartroze dijele se na: 1. distrofične – slične atrofičnim, 2. nekrotične – koštani ulomci isključeni iz cirkulacije, 3. defekt-pseudoartroze – nedostatak koštanog fragmenta. Liječenje avitalnih pseudoartroza ne razlikuje se bitno od liječenja vitalnih, samo što se u takvim slučajevima primjenjuju dekortikacija i spongioplastika, a u slučaju nekrotičnih pseudoartroza odstranjuju se sekvestri. Postizanje stabilnih mehaničkih odnosa osnovni je uvjet za uspjeh liječenja. Kod inficiranih pseudoartroza treba liječiti i osteomijelitis.
Loše srasli prijelomi očituju se u devijacijama osi u svim trima ravninama, kao i skraćenjima udova. Liječenje je isključivo operativno ako su devijacije osi veće od 5°, a skraćenja uda veća od 2-3 cm.
Što je to Sudeckova bolest?
Sudeckova distrofija vazomotorna je disfunkcija koja uzrokuje simptome boli, otekline, promjene normalne boje kože i ukočenost zglobova, a pogoršanje bolesti često je uzrokovano negativnim okolinim čimbenicima i emocionalnim stanjem. Najčešće je na šaci. Najčešći su uzroci ozljede i kirurški zahvati, lokalne i sustavne bolesti. Bolesnici koji imaju povećanu fibrozaciju tkiva (Dupuytrenova kontraktura), probleme s kolagenom (škljocavi prsti), te bolesnici s de Quervainovom bolešću i dijabetesom često imaju sličnih problema. Etiologija Sudeckove distrofije nije u cijelosti poznata, ali je najprihvatljivije objašnjenje koje izdvaja tri stanja koja su prisutna: 1. uporna bolna lezija (traumatska ili stečena), 2. konstitucionalna sklonost (2 tipa: povećana simpatička aktivnost i psihološke značajke – anksioznost, pesimizam, nestabilnost, plašljivost), 3. abnormalni simpatički refleks. Produženjem normalnog simpatičkog refleksa nastupa intenzivna vazokonstrikcija i lokalna ishemija što uzrokuje bol i bolni refleks. Tako nastaje zatvoreni krug u kojem micanje uzrokuje bol, a zbog boli se izbjegava micanje pa nastaje kronična oteklina i ukočenje.
Klinički tok dijelimo u tri stadija:
a) Prvi stadij traje 3 ili više mjeseci od ozljede. Bol je u početku blaža, a maksimum doseže u drugom stadiju. Prisutan je edem, cijanoza, hladnoća i vlažnost. Ograničenje pokretljivosti je uzrokovano bolnošću. Potkraj prvog mjeseca javlja se demineralizacija.
b) U drugom stadiju dominira jaka bol. Oteklina se pojačava i postaje trajnija i crvenilo se smanjuje, nestaje i zamjenjuje s cijanozom ili bljedilom. Nastupa suhoća, atrofija kože i potkožnog tkiva. Demineralizacija je prilično izražena. Taj stadij traje slično kao i prvi.
c) U trećem stadiju može se smanjiti bolnost. Treći stadij traje od nekoliko mjeseci do više godina. Oteklina polako nestaje, tkivo atrofira, a povećana je fibrozacija ligamenata oko zglobova. Koža je blijeda i sjajna, a ekstremitet hladan. Izražene su kontrakture i deformacije zglobova. Prisutna je krajnja demineralizacija koja ostaje trajno.
Postoji niz kliničkih oblika distrofije: mala kauzalgija, mala traumatska distrofija, distrofija rame-šaka, velika traumatska distrofija i velika kauzalgija. Dijagnoza Sudeckove distrofije postavlja se uglavnom na osnovi četiriju najznačajnija znaka: bol, oteklina, ukočenost i promjena boje kože. Sekundarni znaci su: demineralizacija, vazomotorične promjene, promjene temperature, trofične promjene i palmarna fibromatoza. Specifičan test za dokazivanje dijagnoze je blokada simpatikusa koja rezultira smanjivanjem većine ili samo nekih simptoma. Liječenje je djelotvornije što se prije započne. Treba se temeljiti na eliminaciji jednog ili više čimbenika kako bi se smanjio bolni refleks. To se najefikasnije postiže prekidanjem abnormalnog simpatičkog refleksa različitim blokadama lokalnim anestetikom. Nakon prekidanja boli u akutnog stadiju treba nastaviti intenzivnom fizikalnom terapijom, ali bez izazivanja boli. Primjenjuju se korekcijske udlage radi sprečavanja nastanka kontraktura te NSAR, analgetici i periferni vazodilatatori.
Što se sve ubraja u ortopedska pomagala?
Ortopedska pomagala sva su tehnička pomagala koja se primjenjuju u liječenju i rehabilitaciji bolesnika s ozljedama i bolestima sustava za kretanje. Dijele se u nekoliko skupina: proteze, ortoze, ortopedske cipele i ulošci, pomagala za kretanje, elektronska pomagala i pomoćna pomagala.
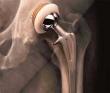 Proteze
su ortopedska pomagala koja funkcionalno i estetski nadomještaju izgubljen
ud ili njegov dio. Stoga moraju biti funkcionalne, udobne, sigurne, lagane i
estetski prihvatljive. Teži se postići što duži bataljak, cilindričan na
potkoljenici, a koničan na natkoljenici, dobro pokriven mekim tkivom,
koštani dio prekriven muskulatorum, dobro opteretiv i bezbolan. U protetici
donjih udova razlikuju se egzoskeletni i endoskeletni tip proteze.
Najznačajniji dio proteze jest ležište koje se uvijek izrađuje individualno
prema gipsanom odljevku bataljka. Danas se primjenjuju proteze s potpunim
kontaktom bataljka u ležištu. Bolja kinematika i stabilniji hod postižu se
ugradnjom višeosovinskih, odnosno policentričnih koljenih jedinica. Za
gornji ekstremitet najčešće se primjenjuju estetske, funkcionalno-mehaničke
i mioelektronske proteze.
Proteze
su ortopedska pomagala koja funkcionalno i estetski nadomještaju izgubljen
ud ili njegov dio. Stoga moraju biti funkcionalne, udobne, sigurne, lagane i
estetski prihvatljive. Teži se postići što duži bataljak, cilindričan na
potkoljenici, a koničan na natkoljenici, dobro pokriven mekim tkivom,
koštani dio prekriven muskulatorum, dobro opteretiv i bezbolan. U protetici
donjih udova razlikuju se egzoskeletni i endoskeletni tip proteze.
Najznačajniji dio proteze jest ležište koje se uvijek izrađuje individualno
prema gipsanom odljevku bataljka. Danas se primjenjuju proteze s potpunim
kontaktom bataljka u ležištu. Bolja kinematika i stabilniji hod postižu se
ugradnjom višeosovinskih, odnosno policentričnih koljenih jedinica. Za
gornji ekstremitet najčešće se primjenjuju estetske, funkcionalno-mehaničke
i mioelektronske proteze.
 Ortoze
su ortopedska pomagala koja se upotrebljavaju u kontroli funkcije
pojedinih dijelova tijela. Mogu se namijeniti za imobilizaciju, kontrolu
smjera i opsega pokreta, rasterećenje ili potporu, provokativno željeno
gibanje i usmjerenje rasta, prevenciju i korekciju deformacije te
poboljšanje ili supstituciju funkcionalnog deficita. Privremeno se
upotrebljavaju kao sastavni dio liječenja i rehabilitacije, a trajno u
osoba s onesposobljenošću radi omogućavanja kretanja i što veće
samostalnosti u životu. Općepoznata imena ortoza po njihovim autorima ili
gradovima u kojima su nastale zadržana su u literaturi i kliničkom radu.
Ortoze za kralježnicu dijele se na imobilizacijske, potporno-rasteretne i
korektivne, a prema materijalu na fleksibilne i rigidne. Nazivaju se prema
dijelu kralježnice na koji se primjenjuju i označuju kraticom. Od ortoza za
vratnu kralježnicu najčešće je u primjeni Schanzov ovratnik, elastični ili
kruti. Ortoze za donje ekstremitete primjenjuju se za stabilizaciju
pojedinih zglobova, za potporu ili rasterećenje i za pomoć u nadoknadi
izgubljene funkcije. Dijele se na ortoze koje kontroliraju gležanj i
stopalo; koljeno, gležanj i stopalo; kuk, koljeno, gležanj i stopalo te na
ortoze za koljeno i ortoze za kuk. Najpoznatije su: Lenox Hill ortoza za
koljeno, Hillgenreinerova ortoza i Pavlikovi remenčići za kuk, Thomasova
ortoza, Tachdjijan ortoza i Atlanta ortoza. Osnovna zadaća ortotike gornjih
udova je restauracija šake nakon bolesti ili ozljede. Ortoze ruke najčešće
se primjenjuju kod posttraumatskih stanja, reumatoidnog artritisa i pareze
ili paralize. Prema funkciji dijele se na: 1. statičke (imobilizacija) i 2.
dinamičke (korekcija). Poznate su oponens ortoza i ortoza za kontrolu
funkcije ručnog zgloba.
Ortoze
su ortopedska pomagala koja se upotrebljavaju u kontroli funkcije
pojedinih dijelova tijela. Mogu se namijeniti za imobilizaciju, kontrolu
smjera i opsega pokreta, rasterećenje ili potporu, provokativno željeno
gibanje i usmjerenje rasta, prevenciju i korekciju deformacije te
poboljšanje ili supstituciju funkcionalnog deficita. Privremeno se
upotrebljavaju kao sastavni dio liječenja i rehabilitacije, a trajno u
osoba s onesposobljenošću radi omogućavanja kretanja i što veće
samostalnosti u životu. Općepoznata imena ortoza po njihovim autorima ili
gradovima u kojima su nastale zadržana su u literaturi i kliničkom radu.
Ortoze za kralježnicu dijele se na imobilizacijske, potporno-rasteretne i
korektivne, a prema materijalu na fleksibilne i rigidne. Nazivaju se prema
dijelu kralježnice na koji se primjenjuju i označuju kraticom. Od ortoza za
vratnu kralježnicu najčešće je u primjeni Schanzov ovratnik, elastični ili
kruti. Ortoze za donje ekstremitete primjenjuju se za stabilizaciju
pojedinih zglobova, za potporu ili rasterećenje i za pomoć u nadoknadi
izgubljene funkcije. Dijele se na ortoze koje kontroliraju gležanj i
stopalo; koljeno, gležanj i stopalo; kuk, koljeno, gležanj i stopalo te na
ortoze za koljeno i ortoze za kuk. Najpoznatije su: Lenox Hill ortoza za
koljeno, Hillgenreinerova ortoza i Pavlikovi remenčići za kuk, Thomasova
ortoza, Tachdjijan ortoza i Atlanta ortoza. Osnovna zadaća ortotike gornjih
udova je restauracija šake nakon bolesti ili ozljede. Ortoze ruke najčešće
se primjenjuju kod posttraumatskih stanja, reumatoidnog artritisa i pareze
ili paralize. Prema funkciji dijele se na: 1. statičke (imobilizacija) i 2.
dinamičke (korekcija). Poznate su oponens ortoza i ortoza za kontrolu
funkcije ručnog zgloba.
Ortopedski ulošci najčešće su propisivano pomagalo. U dječjoj se dobi primjenjuju u korektivne svrhe dok je u odraslih njihova uloga pasivna i služe sa potporu ili rasterećenje. Ortopedske cipele primjenjuju se za korekciju skraćenja uda veće od 3 cm te za teške deformacije stopala nakon ozljede i prijeloma, kod reumatoidnog artritisa, dijabetičkog stopala, prirođenih deformacija, za paretična i artrodezirana stopala i parcijalne amputacije. Kod otežanog hoda primjenjuju se štapovi, štake, hodalice te invalidska kolica.
______________________________________________________________________________________________________________
Što je to torticollis ili krivi vrat?
Prirođen krivi vrat (torticollis congenita, caput obstipum)
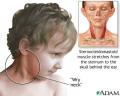 Prirođeni
mišićni krivi vrat označen je nagnutim položajem glave i ograničenim
pokretljivošću vrata i novorođenčeta. Nalazi se kontraktura i oteklina
mišića sternokleidomastoideusa, a odsutni su bilo kakvi koštani, neurološki,
upalni i očni poremećaji. To je treća po učestalosti prirođena anomalija
lokomotornog sustava. Češća je u djece rođene na zadak. Uzrok je mišićnog
tortikolisa multifaktorski. Ima više znakova koji upućuju na traumatsku
etiologiju dok u drugih upućuju na nasljednu etiologiju. Dijete u prvim
tjednima nakon rođenja drži glavu nagnutu na jednu stranu i rotiranu na
suprotnu stranu. Nešto poslije postaje uočljiva i plagiocefalija, tj.
asimetrija stražnjeg dijela glave koji je zaležan na zdravoj strani.
Sternokleidomastoideus je skraćen i napet, osobito kod rotacije na bolesnu
stranu. U djece nakon tri mjeseca imamo asimetriju lica. Na strani skraćenog
mišića je polovica lica smanjena i zaostala u razvoju. U starije neliječene
djece može se razviti skolioza vratne i prsne kralježnice.
Prirođeni
mišićni krivi vrat označen je nagnutim položajem glave i ograničenim
pokretljivošću vrata i novorođenčeta. Nalazi se kontraktura i oteklina
mišića sternokleidomastoideusa, a odsutni su bilo kakvi koštani, neurološki,
upalni i očni poremećaji. To je treća po učestalosti prirođena anomalija
lokomotornog sustava. Češća je u djece rođene na zadak. Uzrok je mišićnog
tortikolisa multifaktorski. Ima više znakova koji upućuju na traumatsku
etiologiju dok u drugih upućuju na nasljednu etiologiju. Dijete u prvim
tjednima nakon rođenja drži glavu nagnutu na jednu stranu i rotiranu na
suprotnu stranu. Nešto poslije postaje uočljiva i plagiocefalija, tj.
asimetrija stražnjeg dijela glave koji je zaležan na zdravoj strani.
Sternokleidomastoideus je skraćen i napet, osobito kod rotacije na bolesnu
stranu. U djece nakon tri mjeseca imamo asimetriju lica. Na strani skraćenog
mišića je polovica lica smanjena i zaostala u razvoju. U starije neliječene
djece može se razviti skolioza vratne i prsne kralježnice.
U djece do tri mjeseca života simptom tortikolisa bez znakova oštećenja sternokleidomastoideusa i bez znakova drugih bolesti razmjerno je čest nalaz i to nazivamo malpozicijskim tortikolisom. Prirođeni mišićni tortikolis liječi se konzervativno ako je dijagnosticiran prije dobi od godine dana. Konzervativne mjere uključuju vježbe rotacije i istezanja sternokleidomastoideusa, korekciju položaja glave jastukom i primjenu vatiranog Schanzova ili gumenog ovratnika (izliječenje u 80-90% slučajeva). Ako se liječenje počne nakon prve godine najbolje je odmah provesti operacijski postupak koji se sastoji u opuštanju (tenotomiji) sternoklavikularnog mišićnog hvatišta. Katkad je potrebno učiniti i opuštanje mastoidnog hvatišta. 20% ih ima i prirođenu displaziju kukova. Svrha je liječenja tortikolisa korekcija kozmetskog deformiteta. Najbolji su rezultati kirurškog liječenja u dobi od prve do četvrte godine života. Nakon toga ne može se očekivati potpuna korekcija asimetrije lica.
 To
je razvojni defekt u segmentaciji vratnih kralježaka s različitim
morfološkim oblicima i kratkim vratom kao glavnim simptomom te ograničenom
pokretljivošću. Uzroci ove anomalije nisu poznati. Radi se o spoju dvaju ili
više vratnih kralježaka koji je nastao zbog izostanka segmentacije. Često se
nalaze i anomalije drugih organskih sustava. Odmah se može uočiti da
bolesnik ima kratak vrat. Glava može biti nagnuta u jednu stranu, a sa
strane mogu postojati kožni nabori (pterygium colli). Granica rasta kose je
nisko položena. Češće bolesnici imaju i Sprengelov deformitet (scapula
alta). Oblici sindroma idu od potpuna nedostatka vratnih kralježaka do
manjka jednog ili dvaju kralješka. Usto su srasla dva ili tri kralješka te
nalazimo i hemivertebru i rascjep luka kralješka. Kauzalno liječenje nije
moguće, a anomalija sama po sebi ne čini znatnije funkcijske smetnje.
To
je razvojni defekt u segmentaciji vratnih kralježaka s različitim
morfološkim oblicima i kratkim vratom kao glavnim simptomom te ograničenom
pokretljivošću. Uzroci ove anomalije nisu poznati. Radi se o spoju dvaju ili
više vratnih kralježaka koji je nastao zbog izostanka segmentacije. Često se
nalaze i anomalije drugih organskih sustava. Odmah se može uočiti da
bolesnik ima kratak vrat. Glava može biti nagnuta u jednu stranu, a sa
strane mogu postojati kožni nabori (pterygium colli). Granica rasta kose je
nisko položena. Češće bolesnici imaju i Sprengelov deformitet (scapula
alta). Oblici sindroma idu od potpuna nedostatka vratnih kralježaka do
manjka jednog ili dvaju kralješka. Usto su srasla dva ili tri kralješka te
nalazimo i hemivertebru i rascjep luka kralješka. Kauzalno liječenje nije
moguće, a anomalija sama po sebi ne čini znatnije funkcijske smetnje.
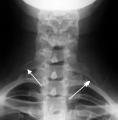 Ima
ga 1-2% ljudi, a 90% nema tegoba. U preostalih 10% javljaju se smetnje zbog
pritiska na brahijalni pleksus, potključnu arteriju ili venu. Iako je
prirođena anomalija, tegobe se javljaju između 20. i 40. godine (zbog
okoštavanja vratnog rebra i smanjenja elastičnosti tkiva). Simptomi se
očituju na ruci kao mravinjanje, žarenje, boli te anestezija u slučaju
pritiska na brahijalni pleksus. Katkada je oslabljena snaga šake ili postoji
hipotrofija interosealnih mišića i hipotenara. Kod pritiska na potključnu
venu simptomi su cijanoza šake i ruke s edemom, osjećaj hladnoće i pojačan
venski tlak. Kod komprimirane potključne arterije oslabljen je puls koji se
dodatno oslabi rotacijom ili ekstenzijom vrata. Svi se simptomi pojačavaju
kad je ruka u položaju iznad glave i u vanjskoj rotaciji. Manje i vodoravno
usmjereno rebro obično uzrokuje opsežnije tegobe nego veće i okomitije
vratno rebro. Liječi se transaksilarnom resekcijom vratnog ili prvog rebra
zajedno sa svim mišićno-fibroznim strukturama koje su uzrok kompresije.
Manje tegobe liječe se fizikalnom terapijom. Isti simptomi javljaju se i kod
sindroma prednjeg skalenskog mišića, a mogu ih uzrokovati i prvo rebro te
fibro-mišićna sveza.
Ima
ga 1-2% ljudi, a 90% nema tegoba. U preostalih 10% javljaju se smetnje zbog
pritiska na brahijalni pleksus, potključnu arteriju ili venu. Iako je
prirođena anomalija, tegobe se javljaju između 20. i 40. godine (zbog
okoštavanja vratnog rebra i smanjenja elastičnosti tkiva). Simptomi se
očituju na ruci kao mravinjanje, žarenje, boli te anestezija u slučaju
pritiska na brahijalni pleksus. Katkada je oslabljena snaga šake ili postoji
hipotrofija interosealnih mišića i hipotenara. Kod pritiska na potključnu
venu simptomi su cijanoza šake i ruke s edemom, osjećaj hladnoće i pojačan
venski tlak. Kod komprimirane potključne arterije oslabljen je puls koji se
dodatno oslabi rotacijom ili ekstenzijom vrata. Svi se simptomi pojačavaju
kad je ruka u položaju iznad glave i u vanjskoj rotaciji. Manje i vodoravno
usmjereno rebro obično uzrokuje opsežnije tegobe nego veće i okomitije
vratno rebro. Liječi se transaksilarnom resekcijom vratnog ili prvog rebra
zajedno sa svim mišićno-fibroznim strukturama koje su uzrok kompresije.
Manje tegobe liječe se fizikalnom terapijom. Isti simptomi javljaju se i kod
sindroma prednjeg skalenskog mišića, a mogu ih uzrokovati i prvo rebro te
fibro-mišićna sveza.
Degenerativne bolesti kralješnice
Oko 80% posto pučanstva u tijeku života bar jednom oboli od lumbalnog ili cervikalnog sindroma. Patoanatomski, degenerativna bolest kralježnice ima nekoliko faza:
- faza degenerativne nestabilnosti
- faza dislokacije degeneriranog nukleosa pulposusa prema natrag (hernija diska), i to djelomična (protruzija) ili potpuna (prolaps)
- faza prirodne sanacije nestabilnosti osteofitima uz moguće stečene stenoze spinalnog kanala.
Klinička slika se u početku očituje kao vertebralni, tj. bolni sindrom lokaliziran u području same kralježnice (najčešće slabinski ili vratni dio). Razvojem degenerativnih promjena na koštano-zglobnim strukturama razvija se i vertebrogeni sindrom (širenje boli iz slabinskog ili vratnog dijela duž donjeg ili gornjeg ektremiteta. Klinički je tok akutan ili kroničan, intermitentnog tipa. Vertebralni je sindrom karakteriziran lokalnom boli koja ne iradira u periferiju, tj. ostaje ograničena na područje kralježnice. Najčešći uzrok su statički poremećaji ili početni stadij degenerativne bolesti (miogena, miotomska bol).
Vertebrogeni je sindrom karakteriziran tupom, muklom boli koja se iz križa ili vratnog dijela kralježnice širi samo do lakta ili koljena, najčešće samo do ramena ili stražnjeg dijela kuka (sklerotomska bol). U tom stadiju prevladava bolnost i nema ispada senzibilnosti ili motorike. U slučaju kompresije živčanih struktura u spinalnom kanalu zbog hernije ili u slučaju stenoze spinalnog kanala zbog stražnjih osteofita na trupu kralješka ili zbog hipertrofične degenerativne promjene intervertebralnih zglobova pojavljuje se tipična klinička slika kompresijskog sindroma ili radikularne simptomatike (ishijalgija, brahijalgija, odnosno neurogena bol). Tipične su lancinirajuće, nagle pojave boli koja duž odgovarajućeg dermatoma seže do kraja ekstremiteta. Bol je oštra i ima karakter žarenja, trganja, sijevanja te je praćena parestezijama i ispadima senzibiliteta, a katkada i motoričkim ispadima. Neurološki motorički ispadi kod ishijalgije su uglavnom vezani uz nemogućnost hoda na prstima (L5-S1) ili pak nemogućnost dorzifleksije stopala i hoda na petama (L4-L5). Kod centralnih protruzija diska S2-S4 može nastati inkontinencija s ispadima senzibiliteta u obliku jahaćih hlača, tzv. sindrom caude equine. U kliničkoj slici vratnog dijela može doći i do insuficijencije arterije vertebro-bazilarnog slijeva (glavobolje, vrtoglavice, šum, povraćanje i drop atak).
Hondroza je radiološki pojam koji označava suženje razmaka između trupova susjednih kralježaka na rentgenogramu (istrošenje intervertebralnog diska). Osteohondroza je pojam koji označava hondrozu i suphondralnu sklerozu u predjelu trupa kralješka. Spondiloza je pojava koštanih trnova u predjelu prednjeg longitudinalnog ligamenta.
Postojanje degenerativnog instabiliteta pokušava se utvrditi pomoću funkcijskih rentgenskih slika u fleksiji i ekstenziji ili laterofleksiji kralježnice. Kompresijski se sindromi dokazuju mijelografijom, CT-om i MR-om. Liječenje je pretežno neoperacijsko. Oko 80% akutnih ishijalgija smiruje se u tijeku mjesec dana uz kombinaciju mirovanja u akutnim slučajevima te medikamentne i fizikalne terapije u kroničnim slučajevima. Hernijacije diska pojavljuje se u dobi od 25.-50. godine, a stenoza spinalnog kanala nakon 50-tih godina života. Operacijsko liječenje se sastoji u ekstirpaciji protrudiranog intervertebralnog diska što se provodi interlaminektomijama ili mikrodiscektomijama. Kod stenoze spinalnog kanala provodi se laminektomija sa ili bez spondilodeze pratećih segmenata.
Što je to skolioza?
Pod skoliozom u praktičnom smislu razumijeva se strukturna skolioza, tj. postranično iskrivljenje kralježnice s prisutnom rotacijom kralježnice i torzijom kralježaka. Rotacija je okretanje kralježnice oko uzdužne osi, a torzija uvrtanje jednog dijela kralješka prema drugom dijelu. Postoje i tzv. nestrukturne skolioze bez prisutne rotacije i torzije, npr. antalgične skolioze. U takvim slučajevima kralježnica je savinuta zbog podražaja i spazma mišićja. U nestrukturne skolioze ubrajaju se i nepravilna ili skoliotična držanja.
 Strukturne
su skolioze složene, trodimenzionalne deformacije kralježnice, praćene
deformacijom u frontalnoj, sagitalnoj i horizontalnoj ravnini. Rotacija
kralježnice s pripadajućim rebrima uzrokuje pojavu stražnje rebrene grbe na
konveksitetu krivine i prednje rebrene grbe na strani konkaviteta krivine.
Upravo su rotacija i rebrena grba glavna značajka strukturne skolioze. Važno
je izdvojiti idiopatske skolioze od skolioza s poznatim etiologijama jer su
liječenje i prognoza bitno različiti. Skolioze se označuju i prema
lokalizaciji i konveksitetu zavoja (npr. scoliosis thoracalis dextroconvexa).
Točnu lokalizaciju određujemo prema vrhu samog zavoja. Apikalni kralježak po
kojem se određuje lokalizacija krivine prepoznaje se po tome što je najjače
rotiran i najudaljeniji je od vertikalne osovine trupa bolesnika. Skolioze
se pojavljuju i progrediraju u tijeku razvojnog doba. Nakon pojave
primarnog zavoja pojavljuje se i sekundarna krivina ili kompenzacijski
zavoj. Na svakoj krivini razlikuje se kranijalni i kaudalni krajnji
kralježak. Kranijalni je onaj kome je gornja pokrovna ploha trupa najviše
nagnuta prema konkavitetu skoliotičnog zavoja dok je kaudalni onaj kome je
donja pokrivna ploha najviše nagnuta prema konkavitetu zavoja. Prema vremenu
nastanka skolioze dijelimo na infantilne (u prve tri godine), juvenilne (3.
godina – pubertet) i adolescentne (do završetak koštanog rasta). Potrebno je
odrediti skeletalnu zrelost pomoću znaka ilijakalnih apofiza ili Risserovog
znaka. Ispituje se obiteljska i osobna anamneza te se izvode fizikalne
pretrage (gibometrija, mjerenje dužine donjih ekstremiteta, ispitivanje
balansa kralježnice). Test pretklona provodi se tako da se bolesnik sagne
prema naprijed s ispruženim koljenima i skupljenim rukama ispruženim prema
dolje dok liječnik tangencijalno promatra površinu leđa. Ako postoji
asimetrija ramena i lopatice, a u testu pretklona nema gibusa radi se o
skoliotičnom držanju.
Strukturne
su skolioze složene, trodimenzionalne deformacije kralježnice, praćene
deformacijom u frontalnoj, sagitalnoj i horizontalnoj ravnini. Rotacija
kralježnice s pripadajućim rebrima uzrokuje pojavu stražnje rebrene grbe na
konveksitetu krivine i prednje rebrene grbe na strani konkaviteta krivine.
Upravo su rotacija i rebrena grba glavna značajka strukturne skolioze. Važno
je izdvojiti idiopatske skolioze od skolioza s poznatim etiologijama jer su
liječenje i prognoza bitno različiti. Skolioze se označuju i prema
lokalizaciji i konveksitetu zavoja (npr. scoliosis thoracalis dextroconvexa).
Točnu lokalizaciju određujemo prema vrhu samog zavoja. Apikalni kralježak po
kojem se određuje lokalizacija krivine prepoznaje se po tome što je najjače
rotiran i najudaljeniji je od vertikalne osovine trupa bolesnika. Skolioze
se pojavljuju i progrediraju u tijeku razvojnog doba. Nakon pojave
primarnog zavoja pojavljuje se i sekundarna krivina ili kompenzacijski
zavoj. Na svakoj krivini razlikuje se kranijalni i kaudalni krajnji
kralježak. Kranijalni je onaj kome je gornja pokrovna ploha trupa najviše
nagnuta prema konkavitetu skoliotičnog zavoja dok je kaudalni onaj kome je
donja pokrivna ploha najviše nagnuta prema konkavitetu zavoja. Prema vremenu
nastanka skolioze dijelimo na infantilne (u prve tri godine), juvenilne (3.
godina – pubertet) i adolescentne (do završetak koštanog rasta). Potrebno je
odrediti skeletalnu zrelost pomoću znaka ilijakalnih apofiza ili Risserovog
znaka. Ispituje se obiteljska i osobna anamneza te se izvode fizikalne
pretrage (gibometrija, mjerenje dužine donjih ekstremiteta, ispitivanje
balansa kralježnice). Test pretklona provodi se tako da se bolesnik sagne
prema naprijed s ispruženim koljenima i skupljenim rukama ispruženim prema
dolje dok liječnik tangencijalno promatra površinu leđa. Ako postoji
asimetrija ramena i lopatice, a u testu pretklona nema gibusa radi se o
skoliotičnom držanju.
Idiopatske skolioze predstavljaju 70% svih skolioza. Pojavljuju se u doba rasta i što se prije pojave prognoza je lošija. Nastupom koštane zrelosti progresija deformacije prestaje, osim kod jače izraženih skolioza (progresija i u odrasloj dobi). Učestalost se kreće oko 0.5%, a žene oboljevaju prema muškarcima 6:1. Postoji 6 značajnih etioloških čimbenika:
- genetski faktori koji se 8 puta češće u žena
- metabolički faktori (važni u metabolizmu kolagena)
- faktori održavanja sustava ravnoteže
- biomehanički faktori
- faktori konstkitucionalne asimetrije
- faktori rasta (skolioza slijedi ubrzan zamah tjelesnog rasta)
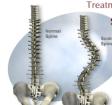 Prognoza
je lošija što je primarni zavoj smješten kranijalnije i što se ranije
pojavi. Liječenje je individualno na osnovi klasifikacije skolioza i
praćenja bolesnika. Adolescentne idiopatske skolioze do 30° liječe se
slobodnim režimom u smislu stalnog nadzora i bavljenja sportom. Za
skoliotične krivine od 30-50° primjenjuju se ortoze uz medicinsku
gimnastiku i bavljenje sportom, a za krivine preko 50° preporuča se kirurško
liječenje. Fizikalna terapija može se primijeniti samo kao dodatno sredstvo
uz liječenje ortozama. One su prihvaćene kao dominantno sredstvo liječenja
srednje progresivnih skolioza (Milwaukee steznik i razni oblici TLSO), a
nose se od 12-23 h dnevno, ovisno o veličini zakrivljenosti. Osnovni princip
operacijskog liječenja skolioza jest spondilodeza u korigiranom položaju
deformacije. Operacijsko ukočenje lumbalne kralježnice pokušava se izbjeći s
obzirom da uzrokuje gubitak gibljivosti vrlo važnog segmenta. Idiopatske
skolioze se operiraju u ranoj adolescentskoj dobi jer se spondilodezom
zaustavlja rast kralježnice u operiranom segmentu. Idiopatska je skolioza
deformacija koja uzrokuje rane degenerativne promjene kralježnice do teških
deformacija prsnog koša (uzrokuje cor pulmonale).
Prognoza
je lošija što je primarni zavoj smješten kranijalnije i što se ranije
pojavi. Liječenje je individualno na osnovi klasifikacije skolioza i
praćenja bolesnika. Adolescentne idiopatske skolioze do 30° liječe se
slobodnim režimom u smislu stalnog nadzora i bavljenja sportom. Za
skoliotične krivine od 30-50° primjenjuju se ortoze uz medicinsku
gimnastiku i bavljenje sportom, a za krivine preko 50° preporuča se kirurško
liječenje. Fizikalna terapija može se primijeniti samo kao dodatno sredstvo
uz liječenje ortozama. One su prihvaćene kao dominantno sredstvo liječenja
srednje progresivnih skolioza (Milwaukee steznik i razni oblici TLSO), a
nose se od 12-23 h dnevno, ovisno o veličini zakrivljenosti. Osnovni princip
operacijskog liječenja skolioza jest spondilodeza u korigiranom položaju
deformacije. Operacijsko ukočenje lumbalne kralježnice pokušava se izbjeći s
obzirom da uzrokuje gubitak gibljivosti vrlo važnog segmenta. Idiopatske
skolioze se operiraju u ranoj adolescentskoj dobi jer se spondilodezom
zaustavlja rast kralježnice u operiranom segmentu. Idiopatska je skolioza
deformacija koja uzrokuje rane degenerativne promjene kralježnice do teških
deformacija prsnog koša (uzrokuje cor pulmonale).
Skolioze poznata uzroka karakterizirane su bitno drukčijom prognozom, tokom bolesti i liječenjem. Neliječene, uzrokuju neurološke ispade i teža oštećenja kardiorespiratorne funkcije. Preporučuje se rano kirurško liječenje bez obzira na dob. Prirođene skolioze pristune su već pri rođenju, a uzrokovane su anomalijama formacije (npr. klinasti kralješci) i anomalijama segmentacije (koštani blok). Operacija se izvodi na prvi znak progresije i to spondilodezom in situ, tj. bez veće korekcije.
Neuromuskularne skolioze najčešće se pojavljuju kad dijete zbog nepokretnosti postane ovisno o invalidskim kolicima. U velikog broja oboljelih razvija se progresivna skolioza. Zbog kompromitirane ventilacije steznici su kontraindicirani te se već kod deformacija od 20° preporučuje kirurško liječenje.
Destrukcija kosti neurofibromom uzrokuje proširenje intervertebralnog foramena što dovodi do angularne kifoskoliotične deformacije koja neliječena uzrokuje neurološke ispade. Liječenje je kirurško. Kod Marfanovog sindroma zbog udruženih kardiovaskularnih anomalija i progresivne deformacije kralježnice potrebno je rano operacijsko liječenje.
Što je to kifoza, a što lordoza?
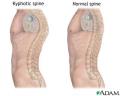 Pri
djetetovu rođenju cijela je kralježnica ravna ili lagano konkavna prema
naprijed od okcipita do sakruma. Kada dijete počne dizati glavu razvija se
cervikalna lordoza, a početkom djetetova hoda i nagibom zdjelice razvija se
lumbalna lordoza i torakalna kifoza. Torakalni kralješci pokazuju blagu
uklinjenost prema naprijed koja u fiziološkim uvjetima ne prelazi 5°
stupnjeva. Peti lumbalni kralježak je uklinjen prema straga. Kao granicu
razlučivanja uzimamo onaj stupanj zakrivljenosti koji se najčešće susreće, a
to bi bila torakalna kifoza od 20-45° i lumbalna lordoza od 40-60°.
Stabilnost i postojanost kralježničnih sagitalnih zavoja određuju koštane,
ligamentarne i mišićne strukture, čijim se međusobnim usklađenim djelovanjem
održavaju fiziološki zavoji kralježnice. Za biomehaniku prsne kifoze bitna
je spoznaja da stražnji elementi kralježnice (lukovi kralježaka s nastavcma)
podnose tenzijske sile te su suspenzijski aparat, dok se prednji
Pri
djetetovu rođenju cijela je kralježnica ravna ili lagano konkavna prema
naprijed od okcipita do sakruma. Kada dijete počne dizati glavu razvija se
cervikalna lordoza, a početkom djetetova hoda i nagibom zdjelice razvija se
lumbalna lordoza i torakalna kifoza. Torakalni kralješci pokazuju blagu
uklinjenost prema naprijed koja u fiziološkim uvjetima ne prelazi 5°
stupnjeva. Peti lumbalni kralježak je uklinjen prema straga. Kao granicu
razlučivanja uzimamo onaj stupanj zakrivljenosti koji se najčešće susreće, a
to bi bila torakalna kifoza od 20-45° i lumbalna lordoza od 40-60°.
Stabilnost i postojanost kralježničnih sagitalnih zavoja određuju koštane,
ligamentarne i mišićne strukture, čijim se međusobnim usklađenim djelovanjem
održavaju fiziološki zavoji kralježnice. Za biomehaniku prsne kifoze bitna
je spoznaja da stražnji elementi kralježnice (lukovi kralježaka s nastavcma)
podnose tenzijske sile te su suspenzijski aparat, dok se prednji
 elementi
kralježnice (sve strukture ispred stražnjeg longitudinalnog ligamenta)
nalaze pod kompresijom i potporni su stup prsne kralježnice. Biomehanički,
najvulenrabilniji je vrh torakalne kifoze i tu faktori koji pojačavaju
fleksiju (gravitacija) najjače djeluju. Lordoza lumbalne kralježnice često
je samo kompenzacija torakalne kifoze (slika u ogledalu) ili kao
kompenzacija fleksorne kontrakture kukova. Lordoza može također nastati zbog
poremećaja u prednjim ili stražnjim elementima kralježničnog stupa.
elementi
kralježnice (sve strukture ispred stražnjeg longitudinalnog ligamenta)
nalaze pod kompresijom i potporni su stup prsne kralježnice. Biomehanički,
najvulenrabilniji je vrh torakalne kifoze i tu faktori koji pojačavaju
fleksiju (gravitacija) najjače djeluju. Lordoza lumbalne kralježnice često
je samo kompenzacija torakalne kifoze (slika u ogledalu) ili kao
kompenzacija fleksorne kontrakture kukova. Lordoza može također nastati zbog
poremećaja u prednjim ili stražnjim elementima kralježničnog stupa.
Posturalne kifoze (kifotična držanja) nisu fiksirani rigidni deformiteti nego anomalije držanja tijela, tj. kifoza je fleksibilna i dade se korigirati promjenom položaja tijela ili voljnom kontrakcijom mišićja.
Adolescentna kifoza (Scheuermannova bolest) je poseban klinički entitet karakteriziran pojačanom niže položenom torakalnom kifozom uz najčešće radiološki vidljive klinaste kralješke. Današnji su kriteriji za postojanje Scheuermannove bolesti ovi:
- nepravilne vertebralne pokrivne ploče
- suženje intervertebralnih prostora
- prisutnost jednog ili više kralježaka uklinjenih za 5°
- povećanje torakalne kifoze više od 40°
Ubraja se u grupu juvenilnih osteohondroza, a u osnovi nastanka bolesti postoji nesrazmjer između opterećenja i nosivih sposobnosti pokrovnih ploča trupova kralježaka. S ozbirom na kliničke stadije razlikujemo inicijalni, floridni i stadij reparacije, tj. stadij nakon preboljele bolesti. Kliničkom slikom prevladava manje ili više izražena kifoza s kompenzatornim lordozama. U polovice bolesnika javlja se bol. Klinički pregled počinje promatranjem ispitanika u stojećem stavu sa skupljenim petama i ispruženim koljenima i slobodnim držanjem trupa. Promatramo pacijenta sa strane te obavimo test pretklona. U slučaju postojanja strukturne kifoze taj će odsječak biti zakrivljeniji s jače ili slabije izraženom angulacijom. Izvodi se i test reklinacije (ispitanik leži potrbuške na stolu s rukama na zatiljku te odigne trup od podloge, a mi promatramo koliko se korigira kifotični kralježnični segment).
Konzervativno liječenje u blažih i srednje izraženih kifoza postižemo antikifotičnim steznicima. Potrebno je posebno naglasiti važnost razlikovanja arkuarnih (lučnih) od angularnih (oštrokutnih) kifoza jer su prve u pravilu benigne i rijetko zahtijevaju operacijsko liječenje dok su oštrokutne znatno lošije prognoze i relativno često uzrokuju neurološke ispade pa ih liječimo operacijski.
Što je to spondilolisteza?
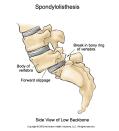 Spondilolisteza
označuje pojam klizanja kralješka prema naprijed (najčešće L4 i L5).
Spondiloliza (defekt luka kralješka) susreće se u 4% populacije, ali nema
osobitu kliničku važnost. Klizanje kralješka prema naprijed može nastati i u
tijeku uznapredovalog degenerativnog procesa intervertebralnih zglobova (spondilartroza
slabinske kralježnice). Degenerativne spondilolisteze (lažne ili
pseudospondilolisteze) često uzrokuju kompresijski sindrom. Smetnje se
javljaju između 20. i 40. godine života. Postoje boli u križima koje mogu
iradirati u noge i koje se pojačavaju pri
Spondilolisteza
označuje pojam klizanja kralješka prema naprijed (najčešće L4 i L5).
Spondiloliza (defekt luka kralješka) susreće se u 4% populacije, ali nema
osobitu kliničku važnost. Klizanje kralješka prema naprijed može nastati i u
tijeku uznapredovalog degenerativnog procesa intervertebralnih zglobova (spondilartroza
slabinske kralježnice). Degenerativne spondilolisteze (lažne ili
pseudospondilolisteze) često uzrokuju kompresijski sindrom. Smetnje se
javljaju između 20. i 40. godine života. Postoje boli u križima koje mogu
iradirati u noge i koje se pojačavaju pri
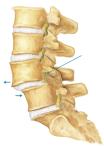 naporu,
a smanjuju pri mirovanju. Jači stupanj spondilolisteze, a osobito
spondiloptoza (kad se L5 prevrne u zdjelicu ispred sakruma) stvara kliničku
sliku skraćenja trupa prema povišenju ilijačnih krista. Dijagnoza se
postavlja na osnovi nativnih RTG snimki (pomak kralježaka). Na kosim RTG
snimkama uočava se spondiloliza kao defekt interartikularnog dijela luka
kralješka koji podsjeća na škotskog terijera. Postoje četiri stupnja
spondilolisteze, a posljedni stupanj je spondiloptoza. Liječenje se provodi
najčešće po principima liječenja bolnih vertebralnih sindroma. Operacijsko
je liječenje rezervirano za rezistentne bolne spondilolisteze s neurološkim
ispadima ili bez njih.
naporu,
a smanjuju pri mirovanju. Jači stupanj spondilolisteze, a osobito
spondiloptoza (kad se L5 prevrne u zdjelicu ispred sakruma) stvara kliničku
sliku skraćenja trupa prema povišenju ilijačnih krista. Dijagnoza se
postavlja na osnovi nativnih RTG snimki (pomak kralježaka). Na kosim RTG
snimkama uočava se spondiloliza kao defekt interartikularnog dijela luka
kralješka koji podsjeća na škotskog terijera. Postoje četiri stupnja
spondilolisteze, a posljedni stupanj je spondiloptoza. Liječenje se provodi
najčešće po principima liječenja bolnih vertebralnih sindroma. Operacijsko
je liječenje rezervirano za rezistentne bolne spondilolisteze s neurološkim
ispadima ili bez njih.
Kakva su to "kokošja prsa", a kakva udubljena?
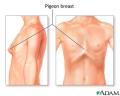 Kokošja
prsa (pectus carinatum)
Kokošja
prsa (pectus carinatum)
Deformacija se očituje u izbočenju prsne kosti u obliku grebena (kokošjih prsa). Pojavljuje se od sasvim blagih oblika do vrlo izražene deformacije. Nema bitnije kliničke simptomatologije i značaja. Liječenje u manje djece provodi se korektivnim aparatima, a u veće djece se ne liječi. Preporučuje se bavljenje sportom i maskiranje deformacije prsnim mišićima.
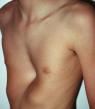 Ljevkasta
prsa (pectus infundibuliforme)
Ljevkasta
prsa (pectus infundibuliforme)
Sternum je udubljen, najčešće u svojem donjem dijelu (prelazak sternuma u processus xyphoideus). U ekstremnim slučajevima može komprimirati srce i krvne žile što se liječi kirurški. U blažim slučajevima liječenje je neoperativno (fizikalna terapija).
__________________________________________________________________________________________________________________
Kakvo je to "nestabilno rame"?
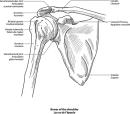 Nestabilnost
ramena možemo podijeliti po stupnju (subluksacija, luksacija), smjeru
(prednja, stražnja, donja i višesmjerna), uzroku (traumatska i atraumatska –
voljna i nevoljna) te učestalosti (akutna i kronična – habitualna i
zastarjela). Najčešća je prednja nestabilnost ramena. Kod subluksacije
zgloba postoji kontakt zglobnih tijela. Glava humerusa nakratko iskoči iz
cavitas glenoidalis ne napuštajući u cijelosti cavitas glenoidalis i vrlo se
brzo vrati. Kod luksacije nema kontakta glave humerusa i glenoida. Glava je
humerusa subluksirana ili luksirana ispred glenoida kod prednje
nestabilnosti, iza glenoida kod stražnje, a ispod donjeg ruba glenoida kod
donje nestabilnosti. Kada uz donju nestabilnost ramena postoji ili prednja
ili stražnja nestabilnost to nazivamo višesmjernom nestabilnošću ramena.
Nestabilnost
ramena možemo podijeliti po stupnju (subluksacija, luksacija), smjeru
(prednja, stražnja, donja i višesmjerna), uzroku (traumatska i atraumatska –
voljna i nevoljna) te učestalosti (akutna i kronična – habitualna i
zastarjela). Najčešća je prednja nestabilnost ramena. Kod subluksacije
zgloba postoji kontakt zglobnih tijela. Glava humerusa nakratko iskoči iz
cavitas glenoidalis ne napuštajući u cijelosti cavitas glenoidalis i vrlo se
brzo vrati. Kod luksacije nema kontakta glave humerusa i glenoida. Glava je
humerusa subluksirana ili luksirana ispred glenoida kod prednje
nestabilnosti, iza glenoida kod stražnje, a ispod donjeg ruba glenoida kod
donje nestabilnosti. Kada uz donju nestabilnost ramena postoji ili prednja
ili stražnja nestabilnost to nazivamo višesmjernom nestabilnošću ramena.
Najčešći uzrok nestabilnosti je trauma. Kod prednje luksacije obično je uzrok pad na ispruženu ruku u ekstenziji i vanjskoj rotaciji ili izravan pad na rame ili lakat. Vrlo je česta posljedica oštećenje labralnog kompleksa pod nazivom Bankartova lezija. Isto je tako česta Hill-Sachsova lezija. Pri prednjoj luksaciji ramena glava se humerusa nabija na prednji rub glenoida pri čemu nastaje defekt posterolateralnog dijela glave humerusa. Obje lezije susreću se u 80% oboljelih. Atraumatska nestabilnost ramena često je udružena s višesmjernom nestabilnošću, te su rjeđe lezije. Bitno je razlikovati voljnu od nevoljne nestabilnosti. Ako bolesnik iščaši rame nakon elevacije ruke onda je riječ o nevoljnoj nestabilnosti (radi se i test straha).
Pri prednjoj luksaciji ramena bolesnik drži ruku uz tijelo, ne dopušta nikakav pokret, a obično se vidi izbočenje s prednje strane ramena. Kod habitualne luksacije ramena saznaje se da je bolesnik u više navrata iščašio rame pri bizarnim pokretima. Obično je uzrok inicijalne luksacije ramena trauma. Stražnja luksacija ramena velika je rijetkost. Nastaje kod električnog šoka, epileptičnog napada ili pada s motora. Ruka se nalazi u unutrašnjoj rotaciji, a vanjska nije moguća. Kod donje nestabilnosti ramena pozitivan je sulkus test. Ona je obično udružena s prednjom ili stražnjom nestabilnošću, a tada govorimo o višesmjernoj nestabilnosti. Od radiološke dijagnostike ključna je aksilarna projekcija na osnovi koje se može vidjeti smjer luksacije i pripadajući defekt glave humerusa (kod prednje Hill-Sachsova lezija, a kod stražnje obrnuta Hill-Sachsova lezija, anteromedijalni defekt glave humerusa). Ultrazvuk je pouzdana metoda za otkrivanje Hill-Sachsove lezije.
Akutnu luksaciju ramena treba što prije reponirati bez dodatne traume, uz kratkotrajnu anesteziju. Nakon repozicije ruka se stavi u maramu nekoliko dana. Kod atraumatskih luksacija nužno je započeti šestomjesečno konzervativno liječenje koje se osniva na jačanju mišića rotatorne manšete, deltoideusa i stabilizatora lopatice. Ako je takvo liječenje neuspješno, preporučuje se kirurško liječenje. Kod habitualne luksacije ramena u obzir dolazi samo operacijsko liječenje (kapsulorafija, zahvat na supskapularisu, postavljanje koštanog bloka, transfer korakoida i dr.) Danas je općeprihvaćena Bankartova operacija koja se sastoji u rekonstrukciji ligamentolabralnog kompleksa. Pri liječenju višesmjerne nestabilnosti ključna je donja nestabilnost, prvi korak je jačanje mišića, a kasnije po potrebi donja kapsulorafija.
Možete li mi napisati nešto više o degenerativnim bolestima ramena?
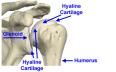 Artroza
glenohumeralnog zgloba mnogo je rjeđa u odnosu na artrozu drugih zglobova.
Obično je uzrok trauma ili nestabilnost. Zglobna je hrskavica stanjena sa
sklerotičnom suphondralnom kosti. Nalaze se ciste na gornjoj polovici glave
humerusa, a osteofiti se pojavljuju kaudalno na glavi humerusa. Bol se
javlja postupno, osobito s aktivnošću, a s vremenom postaje stalna. Pokreti
su ograničeni s krepitacijama. Konzervativno liječenje uključuje smanjenje
aktivnosti, NSAR i fizikalnu terapiju. Kirurško liječenje uključuje ugradnju
endoproteze.
Artroza
glenohumeralnog zgloba mnogo je rjeđa u odnosu na artrozu drugih zglobova.
Obično je uzrok trauma ili nestabilnost. Zglobna je hrskavica stanjena sa
sklerotičnom suphondralnom kosti. Nalaze se ciste na gornjoj polovici glave
humerusa, a osteofiti se pojavljuju kaudalno na glavi humerusa. Bol se
javlja postupno, osobito s aktivnošću, a s vremenom postaje stalna. Pokreti
su ograničeni s krepitacijama. Konzervativno liječenje uključuje smanjenje
aktivnosti, NSAR i fizikalnu terapiju. Kirurško liječenje uključuje ugradnju
endoproteze.
Artroza akriomioklavikularnog zgloba češća je od artroze humeroskapularnog zgloba. Često je posljedica traume te kirurškog zahvata za liječenje nestabilnosti ramena. Postoji lokalna bolna osjetljivost uz iregularno zadebljanje rubova zgloba osteofitima. Bol se pojavljuje pri uporabi ruke iznad glave. Preporučuje se izbjegavanje rada rukom iznad razine ramena te NSAR. U težim slučajevima radi se resekcija akromijalnog dijela klavikule.
Degenerativne promjene sternoklavikularnog zgloba česte su i sastavni su dio starenja. Osim vidljivog izbočenja medijalnog dijela klavikule, bolesnici nemaju većih tegoba. Injekcija lokalnog anestetika bolesnika rješava boli, a rjeđe se poduzima resekcija medijalnog dijela klavikule.
Što je to "smrznuto rame"?
To je klinički sindrom nejasne etiologije
koji je karakteriziran boli te ograničenim aktivnim i pasivnim pokretima u
glenohumeralnom zglobu. Nepoznatog je uzroka, a češće se pojavljuje u
dijabetičara. Zglobna čahura je skvrčena, zadebljana i s fibroznim
promjenama i perivaskularnom infiltracijom. Promjene su reverzibilne i u
većini slučajeva nastupa oporavak. Bolesnici su u dobi od 40-60 godina.
Nakon bezazlene traume
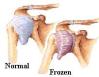 počinju
boli koje se postupno pojačavaju, osobito noću te se dalje smanjuju pokreti
u glenohumeralnom zglobu. Žale se na bol u području hvatišta deltoideusa. U
jednakom opsegu ograničeni su i aktivni i pasivni pokreti ramena u svim
smjerovima. Spontano nastupa oporavak, obično unutar godine dana do dvije
godine. Bol se postupno smanjuje uz povećanje pokretljivosti ramena. Cilj je
liječenja smanjiti bol te spriječiti daljnju ukrućenost ramena. U ranoj
akutnoj fazi preporučuje se mirovanje uz postupno uveđenje fizioterapije te
NSAR. Može se izvesti i manipulacija u općoj anesteziji uz artroskopsko
opuštanje zglobne čahure.
počinju
boli koje se postupno pojačavaju, osobito noću te se dalje smanjuju pokreti
u glenohumeralnom zglobu. Žale se na bol u području hvatišta deltoideusa. U
jednakom opsegu ograničeni su i aktivni i pasivni pokreti ramena u svim
smjerovima. Spontano nastupa oporavak, obično unutar godine dana do dvije
godine. Bol se postupno smanjuje uz povećanje pokretljivosti ramena. Cilj je
liječenja smanjiti bol te spriječiti daljnju ukrućenost ramena. U ranoj
akutnoj fazi preporučuje se mirovanje uz postupno uveđenje fizioterapije te
NSAR. Može se izvesti i manipulacija u općoj anesteziji uz artroskopsko
opuštanje zglobne čahure.
Kalcificirajući tendinitis rotatorne manšete
Kalcificirajući tendinitis rotatorne manšete
čest je poremećaj koji se očituje nakupljanjem kalcijeva hidroksiapatita u
području hvatišta tetiva za kost uz spontanu resorpciju kalcifikata i
posljedično cijeljenje tetive. Etiologija nije poznata, a češće se javlja u
žena. Posljedica izbijanja kalcifikata na burzalnu stranu može biti
parcijalna ruptura rotatorne manšete. Ne postoji povezanost između traume i
stvaranja kalcifikata. Evolucija bolesti može se podijeliti na 2 stadija:
formativnu (stvaranje kalcifikata) i
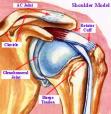 resorptivnu
(spontana resorpcija kalcifikata). U formativnoj fazi bolesnik osjeća
neznatne tegobe (bol koja iradira u područje hvatište deltoideusa), a za
vrijeme resorpcije nastaje vaskularna proliferacija uz porast
intratendinoznog tlaka, što uzrokuje bol (toliko jaka da bolesnik drži ruku
uz tijelo i ne dopušta nikakav pokret). Liječenje se u formativnoj fazi
provodi u obliku vježbi za održavanje pokretljivosti. Injekcije steroida se
izbjegavaju. Ako konzervativno liječenje nije uspješno, depozit se kirurški
odstranjuje. U resorptivnoj fazi nužno je punktiranje i lavaža depozita da
bi se smanjio intratendinozni tlak, uz istodobnu instalaciju kortikosteroida.
Unutar nekoliko dana bolesniku je lakše, a za to vrijeme radi se
krioterapija.
resorptivnu
(spontana resorpcija kalcifikata). U formativnoj fazi bolesnik osjeća
neznatne tegobe (bol koja iradira u područje hvatište deltoideusa), a za
vrijeme resorpcije nastaje vaskularna proliferacija uz porast
intratendinoznog tlaka, što uzrokuje bol (toliko jaka da bolesnik drži ruku
uz tijelo i ne dopušta nikakav pokret). Liječenje se u formativnoj fazi
provodi u obliku vježbi za održavanje pokretljivosti. Injekcije steroida se
izbjegavaju. Ako konzervativno liječenje nije uspješno, depozit se kirurški
odstranjuje. U resorptivnoj fazi nužno je punktiranje i lavaža depozita da
bi se smanjio intratendinozni tlak, uz istodobnu instalaciju kortikosteroida.
Unutar nekoliko dana bolesniku je lakše, a za to vrijeme radi se
krioterapija.
Sindrom sraza ili impingement subacromialis
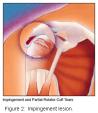 To
je kliničko stanje pri kojem nastaje kompresija rotatorne manšete i tetive
bicepsa između velikog tuberkula i korakoakromijalnog luka koji čine
akromion, akromiklavikularni zglob, korakoakromijalni ligament i korakoidni
nastavak. Pri podizanju ruke tetiva supraspinatusa prolazi ispod donjeg ruba
akromiona i akromioklavikularnog zgloba. Kritična zona nalazi se neposredno
uz hvatište tetive supraspinatusa za veliki tuberkul. Zbog mikrotraume ili
abnormalnosti korakoakromijalnog luka na tom mjestu nastaje ruptura tetive.
Postoje tri progresivna stadija:
To
je kliničko stanje pri kojem nastaje kompresija rotatorne manšete i tetive
bicepsa između velikog tuberkula i korakoakromijalnog luka koji čine
akromion, akromiklavikularni zglob, korakoakromijalni ligament i korakoidni
nastavak. Pri podizanju ruke tetiva supraspinatusa prolazi ispod donjeg ruba
akromiona i akromioklavikularnog zgloba. Kritična zona nalazi se neposredno
uz hvatište tetive supraspinatusa za veliki tuberkul. Zbog mikrotraume ili
abnormalnosti korakoakromijalnog luka na tom mjestu nastaje ruptura tetive.
Postoje tri progresivna stadija:
- stadij 1: edem i hemoragija; kod mladih ljudi, često sportaša do 25 godina
- stadij 2: fibroza i tendinitis; u dobi od 25-40 godina
- stadij 3: ruptura manšete, tetive bicepsa i koštani izdanci
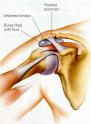 Bolesnici
se obično žale na bol pri aktivnostima ruke iznad razine ramena. Bol se
javlja noću uz nemogućnost spavanja na bolesnoj strani. Iradira u područje
hvatišta deltoideusa. Nema lokalne bolne točke kao kod kalcificirajućeg
tendinitisa. Pokretljivost je često ograničena, osobito unutrašnja rotacija
i horizontalna abdukcija. Aktivna je elevacija ruke bolnija od pasivne.
Prisutan je impingement znak. Bol se javlja u svim trima stadijima u
fleksiji ruke od 60-120°. Da bi se razlučio ovaj sindrom od drugih oštećenja
daje se 10ml lokalnog anestetika subakromijalno (impingement test) nakon
kojeg bolesnik može podići ruku bez većih poteškoća. Konzervativno liječenje
sastoji se od NSAR, izbjegavanja rada s rukom iznad ramena te fizioterapije.
Ne preporučuju se steroidi. Sportašima se preporučuju vježbe jačanja mišića
rotatorne manšete uz modifikaciju tehnike. U kroničnih bolesika (više od 6
mjeseci) izvodi se prednja akriomioplastika.
Bolesnici
se obično žale na bol pri aktivnostima ruke iznad razine ramena. Bol se
javlja noću uz nemogućnost spavanja na bolesnoj strani. Iradira u područje
hvatišta deltoideusa. Nema lokalne bolne točke kao kod kalcificirajućeg
tendinitisa. Pokretljivost je često ograničena, osobito unutrašnja rotacija
i horizontalna abdukcija. Aktivna je elevacija ruke bolnija od pasivne.
Prisutan je impingement znak. Bol se javlja u svim trima stadijima u
fleksiji ruke od 60-120°. Da bi se razlučio ovaj sindrom od drugih oštećenja
daje se 10ml lokalnog anestetika subakromijalno (impingement test) nakon
kojeg bolesnik može podići ruku bez većih poteškoća. Konzervativno liječenje
sastoji se od NSAR, izbjegavanja rada s rukom iznad ramena te fizioterapije.
Ne preporučuju se steroidi. Sportašima se preporučuju vježbe jačanja mišića
rotatorne manšete uz modifikaciju tehnike. U kroničnih bolesika (više od 6
mjeseci) izvodi se prednja akriomioplastika.
Rupture rotatorne manšete
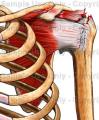 Lezije
rotatorne manšete gotovo se uvijek događaju periferno, u blizini hvatišta
tetive supraspinatusa za veliki tuberkul humerusa. Ruptura može biti potpuna
i parcijalna, koja može biti na trima mjestima: na zglobnoj strani manšete,
u sredini, intratetivno te na površinskoj burzalnoj strani manšete. Akutna
ruptura manšete vrlo je rijetka, a javlja se kao posljedica ozljede u mlađih
ljudi. Kronična ruptura manšete javlja se u stariji ljudi kao posljedica
degenerativnih promjena tetiva. Oštećenje rotatorne manšete nastaje kao
posljedica traume, trošenja, ishemije te impingementa. Zbog oštećenja
manšete dolazi do gubitka funkcije depresije glave nadlaktične kosti, pa
glava migrira kranijalno što vodi do sindroma sraza.
Lezije
rotatorne manšete gotovo se uvijek događaju periferno, u blizini hvatišta
tetive supraspinatusa za veliki tuberkul humerusa. Ruptura može biti potpuna
i parcijalna, koja može biti na trima mjestima: na zglobnoj strani manšete,
u sredini, intratetivno te na površinskoj burzalnoj strani manšete. Akutna
ruptura manšete vrlo je rijetka, a javlja se kao posljedica ozljede u mlađih
ljudi. Kronična ruptura manšete javlja se u stariji ljudi kao posljedica
degenerativnih promjena tetiva. Oštećenje rotatorne manšete nastaje kao
posljedica traume, trošenja, ishemije te impingementa. Zbog oštećenja
manšete dolazi do gubitka funkcije depresije glave nadlaktične kosti, pa
glava migrira kranijalno što vodi do sindroma sraza.
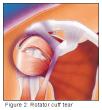 Ruptura
rotatorne manšete često je udružena s promjenama tetive duge glave bicepsa.
Javljaju se i popratne promjene hrskavice i kosti glave humerusa (cuff tear
arthropathy). Bolesnici su gotovo uvijek stariji do 40 godina, a polovica ih
nastanak bolesti povezuje s traumom. Zapažaju stalnu bol pri poduzanju ruke,
bol noću te nemogućnost spavanja na bolesnom ramenu. Vidljiva je atrofija
supraspinatusa i infraspinatusa. Čuju se subakromijalne krepitacije. Opseg
aktivnih pokreta manji je od opsega pasivnih pokreta. Gubitak vanjske
rotacije jedan je od najboljih pokazatelja veličine rupture manšete.
Dijagnoza se postavlja kliničkim pregledom, radiološkom i ultrazvučnom
dijagnostikom. Kod nejasnih slučajeva radi se i artrografija ramena te MR.
Bolesnici s ukrućenim ramenom imaju ograničene i aktivne i pasivne pokrete,
a bolesnici s parcijalnom rupturom sličnu ograničenu pokretljivost ramena.
Bolesnici s potpunom rupturom manšete imaju dobru pasivnu pokretljivost, ali
smanjenu vanjsku rotaciju i abdukciju. Ruptura manšete ne mora uvijek biti
simptomatska pa agresivni pristup liječenju ne mora biti nužan. Ako je rame
bolno svrha je liječenja bezbolnost, povratak funkcije i prevencija
progresije bolesti. Terapija je sljedeća: odmor, NSAR te fizioterapija
(jačanje mišića rotatorne manšete). Treba upoznati bolesnika koje aktivnosti
izazivaju stres manšete da ih izbjegava. Davanje kortikosteroida
kontraindicirano je. Akutnu rupturu manšete treba rekonstruirati po
mogućnosti u roku od 3 tjedna, prije nego nastane retrakcija i degeneracija
kraja tetive te atrofija mišića.
Ruptura
rotatorne manšete često je udružena s promjenama tetive duge glave bicepsa.
Javljaju se i popratne promjene hrskavice i kosti glave humerusa (cuff tear
arthropathy). Bolesnici su gotovo uvijek stariji do 40 godina, a polovica ih
nastanak bolesti povezuje s traumom. Zapažaju stalnu bol pri poduzanju ruke,
bol noću te nemogućnost spavanja na bolesnom ramenu. Vidljiva je atrofija
supraspinatusa i infraspinatusa. Čuju se subakromijalne krepitacije. Opseg
aktivnih pokreta manji je od opsega pasivnih pokreta. Gubitak vanjske
rotacije jedan je od najboljih pokazatelja veličine rupture manšete.
Dijagnoza se postavlja kliničkim pregledom, radiološkom i ultrazvučnom
dijagnostikom. Kod nejasnih slučajeva radi se i artrografija ramena te MR.
Bolesnici s ukrućenim ramenom imaju ograničene i aktivne i pasivne pokrete,
a bolesnici s parcijalnom rupturom sličnu ograničenu pokretljivost ramena.
Bolesnici s potpunom rupturom manšete imaju dobru pasivnu pokretljivost, ali
smanjenu vanjsku rotaciju i abdukciju. Ruptura manšete ne mora uvijek biti
simptomatska pa agresivni pristup liječenju ne mora biti nužan. Ako je rame
bolno svrha je liječenja bezbolnost, povratak funkcije i prevencija
progresije bolesti. Terapija je sljedeća: odmor, NSAR te fizioterapija
(jačanje mišića rotatorne manšete). Treba upoznati bolesnika koje aktivnosti
izazivaju stres manšete da ih izbjegava. Davanje kortikosteroida
kontraindicirano je. Akutnu rupturu manšete treba rekonstruirati po
mogućnosti u roku od 3 tjedna, prije nego nastane retrakcija i degeneracija
kraja tetive te atrofija mišića.
Ozljede i oštećenja tetive bicepsa
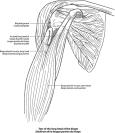 Najčešći
uzrok tendinitisa bicepsa je subakromijalni sindrom sraza. Primarni se
tendinitis pojavljuje kao posljedica trenja tetive unutar intertuberkularne
brazde, pri čemu nastaje sinovijalna reakcija s oteklinom. Formiranje nove
kosti unutar brazde te formiranje adhezija sužavaju intertuberkularnu
brazdu. Tetiva se postupno pomiče medijalno zbog oštećenja medijalnog dijela
korakohumeralnog ligamenta. Subluksacija tetive je rijetka i obično popratna
pojava veće rupture rotatorne manšete. Bolesnici se žale na bol u prednjem
dijelu ramena i to nakon epizode neuobičajenog posla s rukom iznad glave.
Kod nestabilnosti tetive osjeća se čujni preskok pri određenoj rotaciji
ruke. Kod rupture tetive bolesnik se sjeća traume, a unutar nekoliko dana
pojavljuje se oteklina uz promjenu konture nadlaktice. Postoji lokalna
osjetljivost u području intertuberkularne brazde. Osjetljiv je Speedov test.
Dijagnoza je potpune rupture tetive bicepsa lagana budući da postoji jasno
vidljiv deformitet nadlaktice uz oslabljenje fleksije lakta i supinacije
podlaktice. Sekundarni impingement tendinitis liječi se kao i subakromijalni
sindrom sraza prednjom akromioplastikom. Tenodeza bicepsa izvodi se pri
većem oštećenju tetive. Konzervativno liječenje izvodi se primjenom NSAR,
fizioterapije i izbjegava se rad rukom iznad glave.
Najčešći
uzrok tendinitisa bicepsa je subakromijalni sindrom sraza. Primarni se
tendinitis pojavljuje kao posljedica trenja tetive unutar intertuberkularne
brazde, pri čemu nastaje sinovijalna reakcija s oteklinom. Formiranje nove
kosti unutar brazde te formiranje adhezija sužavaju intertuberkularnu
brazdu. Tetiva se postupno pomiče medijalno zbog oštećenja medijalnog dijela
korakohumeralnog ligamenta. Subluksacija tetive je rijetka i obično popratna
pojava veće rupture rotatorne manšete. Bolesnici se žale na bol u prednjem
dijelu ramena i to nakon epizode neuobičajenog posla s rukom iznad glave.
Kod nestabilnosti tetive osjeća se čujni preskok pri određenoj rotaciji
ruke. Kod rupture tetive bolesnik se sjeća traume, a unutar nekoliko dana
pojavljuje se oteklina uz promjenu konture nadlaktice. Postoji lokalna
osjetljivost u području intertuberkularne brazde. Osjetljiv je Speedov test.
Dijagnoza je potpune rupture tetive bicepsa lagana budući da postoji jasno
vidljiv deformitet nadlaktice uz oslabljenje fleksije lakta i supinacije
podlaktice. Sekundarni impingement tendinitis liječi se kao i subakromijalni
sindrom sraza prednjom akromioplastikom. Tenodeza bicepsa izvodi se pri
većem oštećenju tetive. Konzervativno liječenje izvodi se primjenom NSAR,
fizioterapije i izbjegava se rad rukom iznad glave.
Što je to "studentski lakat"?
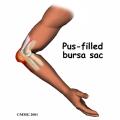 Bursitis
olecrani ili "studentski" lakat nastaje stalnim podraživanjem olekranona.
Poznat je u ljudi koji čitaju oslonjeni na laktove. U nekim slučajevima se
burza inficira te se njezin sadržaj zagnoji. Kod kroničnih recidiva na
hvatištu tetive tricepsa može se formirati trnasta egzostoza "calcar
olecrani". Liječenje neupalnog kroničnog burzitisa je infiltracija burze
kortikosteroidima ili kirurško odstranjenje iste.
Bursitis
olecrani ili "studentski" lakat nastaje stalnim podraživanjem olekranona.
Poznat je u ljudi koji čitaju oslonjeni na laktove. U nekim slučajevima se
burza inficira te se njezin sadržaj zagnoji. Kod kroničnih recidiva na
hvatištu tetive tricepsa može se formirati trnasta egzostoza "calcar
olecrani". Liječenje neupalnog kroničnog burzitisa je infiltracija burze
kortikosteroidima ili kirurško odstranjenje iste.
Što je teniski, a što golferski lakat?
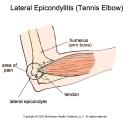 Epicondylitis
humeri entezitis je u predjelu lakta. Javlja se na polazištu caput commune
ekstenzora šake prstiju na lateralnom epikondilu humerusa (lateralni
radijalni epikondilitis, teniski lakat) i na polazištu caput commune
fleksora na medijalnom epikondilu (medijalni ulnarni epikondilitis,
golferski lakat). Znatno je učestaliji lateralni epikondilitis. Obole ljudi
srednjih godina, više na desnoj ruci te je glavni uzročni faktor kronični
podražaj hvatišta mišića. Često ga susrećemo u profesija gdje se pojavljuju
kontrakcije mišića ekstenzora i supinatora (lateralni epikondilitis) ili
fleksora i pronatora (medijalni epikondilitis) šake i prstiju. Boli se
pojačavaju pri jačem naprezanju, a mogu zračiti prema podlaktici i
nadlaktici. Palpatorna osjetljivost te bol u medijalnom i lateralnom
epikondilu pri pasivnom otporu fleksiji
Epicondylitis
humeri entezitis je u predjelu lakta. Javlja se na polazištu caput commune
ekstenzora šake prstiju na lateralnom epikondilu humerusa (lateralni
radijalni epikondilitis, teniski lakat) i na polazištu caput commune
fleksora na medijalnom epikondilu (medijalni ulnarni epikondilitis,
golferski lakat). Znatno je učestaliji lateralni epikondilitis. Obole ljudi
srednjih godina, više na desnoj ruci te je glavni uzročni faktor kronični
podražaj hvatišta mišića. Često ga susrećemo u profesija gdje se pojavljuju
kontrakcije mišića ekstenzora i supinatora (lateralni epikondilitis) ili
fleksora i pronatora (medijalni epikondilitis) šake i prstiju. Boli se
pojačavaju pri jačem naprezanju, a mogu zračiti prema podlaktici i
nadlaktici. Palpatorna osjetljivost te bol u medijalnom i lateralnom
epikondilu pri pasivnom otporu fleksiji
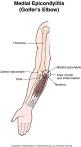 odnosno
ekstenziji ručnog zgloba pri fleksiji lakta od 90° pouzdan su znak
epikondilitisa. U prvoj fazi liječenja najvažniji je odmor te se daju NSAR i
to u najvećim dnevnim dozama, a na ručni zglob se aplicira wrist splint. Kad
se bol smiri (za oko 2 tjedna) prelazimo na liječenje kineziterapijom
(vježbe postupnog i bezbolnog istezanja zahvaćene skupine mišića te vježbe
jačanja mišića). Iduća faza je izbjegavanje teškog fizičkog rada i sportske
aktivnosti u vremenu do 6-8 tjedana uz neprestano vježbanje i krioterapiju
prije napora. Dobar učinak postiže se i novokainskim i kortizonskim
infiltracijama bolnog mjesta u najranijem stadiju bolesti. Kiruruško
liječenje se sastoji u disekciji hvatišta muskulature uz eventualnu
parcijalnu ablaciju epikondila (kod neuspješnog konzervativnog liječenja).
odnosno
ekstenziji ručnog zgloba pri fleksiji lakta od 90° pouzdan su znak
epikondilitisa. U prvoj fazi liječenja najvažniji je odmor te se daju NSAR i
to u najvećim dnevnim dozama, a na ručni zglob se aplicira wrist splint. Kad
se bol smiri (za oko 2 tjedna) prelazimo na liječenje kineziterapijom
(vježbe postupnog i bezbolnog istezanja zahvaćene skupine mišića te vježbe
jačanja mišića). Iduća faza je izbjegavanje teškog fizičkog rada i sportske
aktivnosti u vremenu do 6-8 tjedana uz neprestano vježbanje i krioterapiju
prije napora. Dobar učinak postiže se i novokainskim i kortizonskim
infiltracijama bolnog mjesta u najranijem stadiju bolesti. Kiruruško
liječenje se sastoji u disekciji hvatišta muskulature uz eventualnu
parcijalnu ablaciju epikondila (kod neuspješnog konzervativnog liječenja).
Volkmannova kontraktura
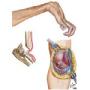 Volkmannova
ishemična kontraktura svrstava se u neurocirkulatorne poremećaje po svojim
posljedicama, ali se etiološki svrstava u kompresijske sindrome. Najčešći
razlog ishemije te infarkta mišićja podlaktice i šake jest ozljeda
različitog tipa i stupnja. Relativno je čest razlog ishemije ozljeda
brahijalne arterije zbog frakture distalnog humerusa u djece. Ostali razlozi
su produžena kompresija podlaktice, zatvaranje defekata podlaktične fascije,
intraarterijske infekcije, hemoragije unutar “zatvorenog” prostora
podlaktice. Rani simptomi su oskudni, a najznačajnija je, iako ne i uvijek
prisutna, duboka bol podlaktice koja nije određeno lokalizirana.
Predilekcijsko mjesto ima u fleksornom mišićju. Klinička slika razvijene
Volkmannove ishemije je karakteristična: lakat je u fleksiji, ručni je zglob
u palmarnoj fleksiji, metakarpofalangealni zglovi su u hiperekstenziji, a
interfalangealni u fleksiji. Palmarna fleksija ručnog zgloba i fleksija
interfalangealnih zglobova prisutna je zbog retrakcije kontrahiranih
fleksora, a hiperekstenzija metakarpofalangealnih zglobova posljedica je
paralize međukoštanih mišića koji ne mogu izvoditi fleksiju proksimalne
falange. Bitan je ran početak liječenja. Razvojni ciklus ishemija-infarkt-retrakcija
mišića-kontraktura šake i prstiju može u početku biti zaustavljen ranom
dekompresijom zahvaćenog zatvorenog prostora fasciotomijom i epimiziotomijom.
U slučaju oštećenja brahijalne arterije potreban je hitan kirurški zahvat.
Od fizikalne terapije koristi se kineziterapija, podvodna masaža, liječenje
parafinom i elektrostimulacijom. Radi prevencije deformacija ručnog zgloba i
prstiju apliciraju se korektivne sadrene udlage. Kod uznapredovalih
ishemičnih kontraktura poduzimaju se kirurški zahvati (transpozicija tetiva,
artrodeze).
Volkmannova
ishemična kontraktura svrstava se u neurocirkulatorne poremećaje po svojim
posljedicama, ali se etiološki svrstava u kompresijske sindrome. Najčešći
razlog ishemije te infarkta mišićja podlaktice i šake jest ozljeda
različitog tipa i stupnja. Relativno je čest razlog ishemije ozljeda
brahijalne arterije zbog frakture distalnog humerusa u djece. Ostali razlozi
su produžena kompresija podlaktice, zatvaranje defekata podlaktične fascije,
intraarterijske infekcije, hemoragije unutar “zatvorenog” prostora
podlaktice. Rani simptomi su oskudni, a najznačajnija je, iako ne i uvijek
prisutna, duboka bol podlaktice koja nije određeno lokalizirana.
Predilekcijsko mjesto ima u fleksornom mišićju. Klinička slika razvijene
Volkmannove ishemije je karakteristična: lakat je u fleksiji, ručni je zglob
u palmarnoj fleksiji, metakarpofalangealni zglovi su u hiperekstenziji, a
interfalangealni u fleksiji. Palmarna fleksija ručnog zgloba i fleksija
interfalangealnih zglobova prisutna je zbog retrakcije kontrahiranih
fleksora, a hiperekstenzija metakarpofalangealnih zglobova posljedica je
paralize međukoštanih mišića koji ne mogu izvoditi fleksiju proksimalne
falange. Bitan je ran početak liječenja. Razvojni ciklus ishemija-infarkt-retrakcija
mišića-kontraktura šake i prstiju može u početku biti zaustavljen ranom
dekompresijom zahvaćenog zatvorenog prostora fasciotomijom i epimiziotomijom.
U slučaju oštećenja brahijalne arterije potreban je hitan kirurški zahvat.
Od fizikalne terapije koristi se kineziterapija, podvodna masaža, liječenje
parafinom i elektrostimulacijom. Radi prevencije deformacija ručnog zgloba i
prstiju apliciraju se korektivne sadrene udlage. Kod uznapredovalih
ishemičnih kontraktura poduzimaju se kirurški zahvati (transpozicija tetiva,
artrodeze).
Tenosinovitisi u području šake
Krepitirajući tenosinovitis javlja se nakon pretjerane manualne aktivnosti u fleksornim i ekstenzornim tetivama. Česte su lokalizacije ekstenzorne tetive u području ručnog zgloba. Pri fiksiranom ručnom zglobu bolesnik treba sve prste flektirati i zatim ekstendirati pri čemu se osjete fine krepitacije s dorzalne i proksimalne strane ručnog zgloba. Izliječenje se postiže imobilizacijom ručnog zgloba dorzalnom podlaktičnom longetom u trajanju od tri tjedna.
Stenozirajući tenosinovitis ili škljocavi prsti česta je bolest koja nastaje kao rezultat kroničnog traumatiziranja fleksornih tetiva i njihovih ovojnica na mjestu gdje prolaze ispod glavica metakarpalnih kostiju. Na tetivi se stvaraju proliferacijske promjene koje uzrokuju njezino proširenje. Pri ekstenziji prsta takvo zadebljanje putuje prema distalno te otežano ulazi ispod prvog anularnog ligamenta koji, uz ostale anularne i križne ligamente, tvori sistem za zatezanje fleksornih tetiva uz članke prstiju pri fleksiji. U početnom je stadiju fleksija slobodna, a ekstenzija se izvodi otežano uz bolni škljocaj. Kasnije postaje i fleksija bolna ili čak neizvediva. Liječenje se sastoji u injiciranju kortikosteroida u tetivnu ovojnicu iznad glavice metakarpalne kosti. Ako nakon 14 dana ne nastupi izliječenje pristupa se kirurškoj uzdužnoj disciziji prvog anularnog ligamenta.
De Quervainova bolest je traumatski tenosinovitis m. extensor pollicis brevisa i m. abductor pollicis longusa. Uzrokovan je struganjem između njihovih tetiva zajedničke fibrozne tetivne ovojnice i koštane prominencije radijalnog stiloida. Češći je u žena. Bol se javlja iznad radijalnog stiloida pri nekim pokretima palca i ručnog zgloba te slabi snaga stiska šake. U slučaju nejasne dijagnostike pomaže test u kojem bolesnik flektira palac u šaku i prekrije ga prstima. Tada izvedemo pasivnu ulnarnu abdukciju šake pri čemu se javlja izrazita bol iznad radijalnog stiloida. Oteklina se ne javlja uvijek. U većini slučajeva izliječenje se postiže konzervativno aplikacijom kortikosteroida te imobilizacijom ručnog zgloba i palca. Kirurško se liječenje primjenjuje rjeđe i sastoji se u uzdužnom presjecanju fibrozne ovojnice tetiva te njihovih međusobnih pregrada.
Kakav je to sindrom karpalnog kanala?
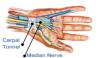 Karpalni
kanal jest koštano vezivni tjesnac smješten na palmarnoj strani korijena
šake. Koštanu stijenku kanala tvore kosti pešća koje tvore sulcus carpi,
koji široka četvrtasta sveza, retinaculum flexorum (lig. carpi transversum)
pretvara u kanal. Kroz karpalni kanal prolaze tetive svih fleksora prstiju,
kao i n. medianus. Mehanički pritisak najčešće nastaje zbog postraumatskih
kompresija ili anatomskih anomalija, profesionalnih oštećenja, hormonalnih
promjena (trudnoća, menopauza), kontracepcijskih pilula, cirkulacijskih
poremećaja, degenerativnih promjena na zglobovima, tenosinovitisa te
sistemnih i reumatskih bolesti. Klinička slika: smetnje u senzibilnosti
najstalniji su i obično prvi simptom. Hipestezija u inervacijskom području
živca osobito je izražena na palčanim distalnim falangama te na drugom,
trećem i na radijalnoj polovici četvrtog prsta, može s vremenom napredovati
do potpune anestezije. Opisane su i trofične (ulcerozne) promjene na
jagodicama
Karpalni
kanal jest koštano vezivni tjesnac smješten na palmarnoj strani korijena
šake. Koštanu stijenku kanala tvore kosti pešća koje tvore sulcus carpi,
koji široka četvrtasta sveza, retinaculum flexorum (lig. carpi transversum)
pretvara u kanal. Kroz karpalni kanal prolaze tetive svih fleksora prstiju,
kao i n. medianus. Mehanički pritisak najčešće nastaje zbog postraumatskih
kompresija ili anatomskih anomalija, profesionalnih oštećenja, hormonalnih
promjena (trudnoća, menopauza), kontracepcijskih pilula, cirkulacijskih
poremećaja, degenerativnih promjena na zglobovima, tenosinovitisa te
sistemnih i reumatskih bolesti. Klinička slika: smetnje u senzibilnosti
najstalniji su i obično prvi simptom. Hipestezija u inervacijskom području
živca osobito je izražena na palčanim distalnim falangama te na drugom,
trećem i na radijalnoj polovici četvrtog prsta, može s vremenom napredovati
do potpune anestezije. Opisane su i trofične (ulcerozne) promjene na
jagodicama
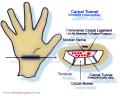 prstiju.
Mogu se javiti i hiperestezije. Parestezije su često provocirane položajem
ručnog zgloba u maksimalnoj palmarnoj ili dorzalnoj fleksiji. Bol je
najčešće izražena noću i toliko jaka da bolesnika budi iz sna. Ukočenost i
osjećaj obamrlosti cijele šake ili prva četiri prsta također se može javiti
kao noćna tegoba. Smetnje motiliteta očituju se kao nesigurnost pokreta i
hvatanje prstima i palcem. Atrofija mišića tenara može toliko uznapredovati
da se razvija majmunska šaka. Dijagnostika sindroma karpalnog tunela temelji
se na tri znaka: poremećaj senzibilnosti, motiliteta i atrofija mišića
šake. Pri dijagnozi posebnu važnost imaju Tinelov, Phalenov, Wormserov i
Tourniquet test. Liječenje sindroma ovisi o uzroku nastanka, dužini trajanja
i intenzitetu. Treba liječiti osnovnu bolest te izbjegavati kronično
traumatiziranje, imobilizirati sadrenom longetom i davati lokalne aplikacije
kortikosteroida. Kirurški se obavlja dekompresija koja se sastoji u
presjecanju retinaculum flexorum.
prstiju.
Mogu se javiti i hiperestezije. Parestezije su često provocirane položajem
ručnog zgloba u maksimalnoj palmarnoj ili dorzalnoj fleksiji. Bol je
najčešće izražena noću i toliko jaka da bolesnika budi iz sna. Ukočenost i
osjećaj obamrlosti cijele šake ili prva četiri prsta također se može javiti
kao noćna tegoba. Smetnje motiliteta očituju se kao nesigurnost pokreta i
hvatanje prstima i palcem. Atrofija mišića tenara može toliko uznapredovati
da se razvija majmunska šaka. Dijagnostika sindroma karpalnog tunela temelji
se na tri znaka: poremećaj senzibilnosti, motiliteta i atrofija mišića
šake. Pri dijagnozi posebnu važnost imaju Tinelov, Phalenov, Wormserov i
Tourniquet test. Liječenje sindroma ovisi o uzroku nastanka, dužini trajanja
i intenzitetu. Treba liječiti osnovnu bolest te izbjegavati kronično
traumatiziranje, imobilizirati sadrenom longetom i davati lokalne aplikacije
kortikosteroida. Kirurški se obavlja dekompresija koja se sastoji u
presjecanju retinaculum flexorum.
Sindrom Guyonova kanala
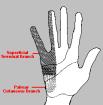 U
području korijena šake postoje i kompresivni sindrom n. ulnarisa u Guyonovom
kanalu. Stražnje omeđenje, tj. dno kanala tvori lig. carpi transversum, a
ulnarnu stijenku (krov) tvori tetivna ploča koja je dio tetivnog završetka
m. flexor carpi ulnaris. Klinička slika ovisi o mjestu i jačini pritiska na
živac. Bol, utrnutost i mravinjanje sežu distalno u dlanu u četvrti i pet
prst, a boli se mogu širiti i proksimalno sve do ramena. Smetnje motiliteta
očituju se kao nesigurnost pokreta i hvatanja prstima i palcem.
Konzervativno liječenje sastoji se u izbjegavanju traumatiziranja
imobilizacije sadrenom udlagom i aplikaciji kortizonoida s anestetikom.
Kirurško liječenje uključuje disciziju krova kanala, eventualno neurolizu i
odstranjenje uzroka pritiska.
U
području korijena šake postoje i kompresivni sindrom n. ulnarisa u Guyonovom
kanalu. Stražnje omeđenje, tj. dno kanala tvori lig. carpi transversum, a
ulnarnu stijenku (krov) tvori tetivna ploča koja je dio tetivnog završetka
m. flexor carpi ulnaris. Klinička slika ovisi o mjestu i jačini pritiska na
živac. Bol, utrnutost i mravinjanje sežu distalno u dlanu u četvrti i pet
prst, a boli se mogu širiti i proksimalno sve do ramena. Smetnje motiliteta
očituju se kao nesigurnost pokreta i hvatanja prstima i palcem.
Konzervativno liječenje sastoji se u izbjegavanju traumatiziranja
imobilizacije sadrenom udlagom i aplikaciji kortizonoida s anestetikom.
Kirurško liječenje uključuje disciziju krova kanala, eventualno neurolizu i
odstranjenje uzroka pritiska.
Kakve degenerativne bolesti su moguće u predjelu šake?
Učestale su bez obzira radi li se o primarnim ili sekundarnim artrozama. Osnovni patomorfološki procesi su prisutni u objema skupinama artroza:
- čehanje i drobljenje zglobne hrskavice
- stvaranje nove kosti, sklerozacija suphondralnog dijela kosti i stvaranje osteofita
 Posljedice
takvih promjena su skvrčavanje zglobne čahure, nestabilnost zgloba, atrofija
okolne muskulature, subluksacije i fleksijske kontrakture zgloba.
Najdominantniji simptom je bol. Češće oboljevaju mlađi muškarci i starije
žene. Uzrok su primarne artroze međusobno utjecanje i djelovanje različitih
čimbenika:
Posljedice
takvih promjena su skvrčavanje zglobne čahure, nestabilnost zgloba, atrofija
okolne muskulature, subluksacije i fleksijske kontrakture zgloba.
Najdominantniji simptom je bol. Češće oboljevaju mlađi muškarci i starije
žene. Uzrok su primarne artroze međusobno utjecanje i djelovanje različitih
čimbenika:
- mehaničkih (mikrotraume i makrotraume)
- kemijske promjene hrskavice
- genetski čimbenici
Uzroci nastanka sekundarnih artroza mnogo su bolje poznati:
- degenerativne promjene nastale zbog prethodne traume
- degenerativne promjene nastale zbog mehaničkog opterećenja zgloba
- degenerativne promjene nastale zbog nekog drugog prije postojećeg oštećenja zglobova (infektivni artritis, dijabetes, ulozi, tumori)
 Posebna
vrsta degenerativnih promjena zgloba šake prema autorima nazvane
Heberdenovom i Bouchardovom artrozom, karakterizirana je čvorastim koštanim
izraslinama. Heberdenovi su čvorovi smješteni na distalnim, a Bouchardovi na
proksimalnim interfalangealnim zglobovima. Češća je u žena srednje dobi, a u
kroničnoj fazi u pravilu bezbolna. Konzervativni i kirurški načini liječenja
degenerativnih bolesti ručnih zglobova i šake sastoje se od kombinacije
mirovanja i umjerene tjelesne aktivnosti, raznih imobilizacija, fizikalne
terapije, medikamentnog liječenja i lokalne aplikacije kortikosteroida te
kirurških metoda artroplastike ili artrodeze. Kod sekundarnih artroza
najvažnija je njihova prevencija.
Posebna
vrsta degenerativnih promjena zgloba šake prema autorima nazvane
Heberdenovom i Bouchardovom artrozom, karakterizirana je čvorastim koštanim
izraslinama. Heberdenovi su čvorovi smješteni na distalnim, a Bouchardovi na
proksimalnim interfalangealnim zglobovima. Češća je u žena srednje dobi, a u
kroničnoj fazi u pravilu bezbolna. Konzervativni i kirurški načini liječenja
degenerativnih bolesti ručnih zglobova i šake sastoje se od kombinacije
mirovanja i umjerene tjelesne aktivnosti, raznih imobilizacija, fizikalne
terapije, medikamentnog liječenja i lokalne aplikacije kortikosteroida te
kirurških metoda artroplastike ili artrodeze. Kod sekundarnih artroza
najvažnija je njihova prevencija.
Što je to Dupuytrenova kontraktura?
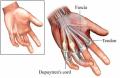 Nastaje
skvrčavanjem palmarne fascije i njezinih tračaka. U isto se vrijeme stvaraju
palmarni čvorovi koji u početku nisu palpabilni ni vidljivi, a rastom
postaju uočljivi. Takav proces dovodi do fleksorne kontrakture
metakarpofalangealnih i proksimalnih interfalangealnih zglobova, najčešće
malog prsta, zatim prstenjaka pa palca, srednjaka, a najrjeđe kažiprsta. U
95% oboljelih zahvaćen je dlan. Bolest je učestalija u muškog spola, a u
gotovo 2/3 oboljelih zahvaćene su obje šake. Češće je zahvaćena dominantna
šaka što ide u prilog ideji o traumatskoj etiologiji. Obiteljska je anamneza
pozitivna u četvrtine bolesnika, a među bolesnicima su često alkoholičari,
dijabetičari i epileptičari. Bolest često napreduje smanjujući funkcionalnu
sposobnost šake. Kontraktura se s vremenom može proširiti na susjedne prste.
Jedino uspješno liječenje je operacija i to proširena regionalna
aponeurozektomija koja u većine bolesnika sprečava recidiv i širenje
kontrakture na susjedne prste.
Nastaje
skvrčavanjem palmarne fascije i njezinih tračaka. U isto se vrijeme stvaraju
palmarni čvorovi koji u početku nisu palpabilni ni vidljivi, a rastom
postaju uočljivi. Takav proces dovodi do fleksorne kontrakture
metakarpofalangealnih i proksimalnih interfalangealnih zglobova, najčešće
malog prsta, zatim prstenjaka pa palca, srednjaka, a najrjeđe kažiprsta. U
95% oboljelih zahvaćen je dlan. Bolest je učestalija u muškog spola, a u
gotovo 2/3 oboljelih zahvaćene su obje šake. Češće je zahvaćena dominantna
šaka što ide u prilog ideji o traumatskoj etiologiji. Obiteljska je anamneza
pozitivna u četvrtine bolesnika, a među bolesnicima su često alkoholičari,
dijabetičari i epileptičari. Bolest često napreduje smanjujući funkcionalnu
sposobnost šake. Kontraktura se s vremenom može proširiti na susjedne prste.
Jedino uspješno liječenje je operacija i to proširena regionalna
aponeurozektomija koja u većine bolesnika sprečava recidiv i širenje
kontrakture na susjedne prste.
__________________________________________________________________________________________________________________
Prirođeno iščašenje kuka
 Razvojno
iščašenje kuka u inače zdrava djeteta spektar je abnormalnosti od
jednostavne novorđenačke labavosti kukova do potpuna iščašenja glave bedrene
kosti uz slabo razvijen acetabul u, primjerice, trogodišnja djeteta. Izrazom
razvojni označuje se dinamička narav deformacije koja se razvija i mijenja
ili u smjeru spontanog izliječenja ili prema patološki fiksiranoj
deformaciji. Djevojčice su češće pogođene ovom manom (6:1 prema muškarcima).
U slavenskim zemljama pojavljuje se u 2-4 djeteta na stotinu djece. U 40%
slučajeva iščašenje se javlja obostrano, a inače je češće na lijevom kuku i
kod djece rođene na zadak. Smatra se da ima više uzroka. U bolesnika u kojih
je uzrok poznat, npr. artrogripoza, služimo se izrazom patološko ili
atipično iščašenje kuka. Genetički je utjecaj poznat, u više od 20%
pozitivna je obiteljska anamenza. Čimbenici koji se često navode kao uzrok
dijele se na dvije skupine:
Razvojno
iščašenje kuka u inače zdrava djeteta spektar je abnormalnosti od
jednostavne novorđenačke labavosti kukova do potpuna iščašenja glave bedrene
kosti uz slabo razvijen acetabul u, primjerice, trogodišnja djeteta. Izrazom
razvojni označuje se dinamička narav deformacije koja se razvija i mijenja
ili u smjeru spontanog izliječenja ili prema patološki fiksiranoj
deformaciji. Djevojčice su češće pogođene ovom manom (6:1 prema muškarcima).
U slavenskim zemljama pojavljuje se u 2-4 djeteta na stotinu djece. U 40%
slučajeva iščašenje se javlja obostrano, a inače je češće na lijevom kuku i
kod djece rođene na zadak. Smatra se da ima više uzroka. U bolesnika u kojih
je uzrok poznat, npr. artrogripoza, služimo se izrazom patološko ili
atipično iščašenje kuka. Genetički je utjecaj poznat, u više od 20%
pozitivna je obiteljska anamenza. Čimbenici koji se često navode kao uzrok
dijele se na dvije skupine:
1. oni koji djeluju preko majke (majčini hormoni - estrogen, relaksin, a uzrokuju labavost vezivnog tkiva)
2. oni koji djeluju preko okoline (posredno djeluju preko majke – položaj djeteta zatkom i čvršći trbušni mišići u majki prvorotkinja).
Fiziološki položaj kukova novorođenčeta jest položaj u abdukciji i fleksiji. Razvojni iščašenje kuka u tipičnim okolnostima zbiva se nešto prije ili poslije rođenja inače zdrava djeteta. Iščašenja kuka koja se teže otkriju lakše se i uspješnije liječe. Najbolji rani klinički postupak za utvrđivanje razvojnog iščašenja kuka je izvođenje Ortolanijeva ili Barlow/Palmenova testa na novorođenčetu. Ortolanijev test izvodi se abdukcijom u kuku (širenjem nogice) čime se postiže repozicija glavice femura u acetabul. Pozitivan Ortolanijev test pokazuje da je već iščašeni kuk moguće reponirati u acetabulum (luksiran kuk). Kada se glava bedrene kosti nalazi u acetabulu, ali je moguće pasivna luksacija zbog labavosti zglobne čahure, Barlow/Palmenov znak je pozitivan. To je test provokacije luksabilnosti kuka, a izvodi se da su djetetov kuk i koljeno u fleksiji od 90%, a ispitivačeva ruka izvodi adukciju kuka, natkoljenicu između palca i kažiprsta uz pritiskivanje koljena, i pritisak palcem na medijalnu stranu natkoljenice (područje malog trohantera). Ako je glavu bedrene kosti moguće luksirati iz acetabula, znak je pozitivan (luksabilan kuk). Subluksabilan kuk se dokazuje istim testom. To je stanje kada je kuk labav, ali bez znakova luksabilnosti kad se glava bedrene kosti nalazi samo na rubu acetabula. Postoji stanje kada je od svih promjena na dječjem kuku prisutna samo primarno slabije razvijena zdjelična čašica. Ako to stanje nije dijagnosticirano, kada dijete prohoda nastaje iščašenje kuka u punom opsegu promjena na konkavnom i konveksnom dijelu zgloba.
Ultrazvučni pregled je standardiziran postupak, a pokazuje stupanj razvijenosti zdjelične komponente zgloba kuka i položaj hrskavične glave bedrene kosti unutar acetabula. Uz sve poznate prednosti ultrazvučna pretraga dodaje pregledu dječjeg kuka i mogućnost boljeg uvida u hrskavične dijelove zgloba kuka. U novorođenačkoj i dojenačkoj dobi najvažniji je pozitivan Ortolanijev i Barlow/Palmenov test, kasnije je kod hoda očito da dijete šepa (pri obostranom iščašenju gegav hod). Prilikom jednostranog iščašenja izraženi su pozitivni Trendelenburgov i Duchenneov znak. Kada dijete leži na leđima uz flektirane kukove i koljena, može se zapaziti da visina koljena nije ista. Koljeno na bolesnoj strani biti će postavljeno niže – Galleazzijev znak. Aksijalnim vlakom/tlakom moguće je manualno izazvati “teleskopski” efekt jer glava bedrene kosti iščašenog kuka nije uzglobljena u acetabul koji bi davao otpor ovom postupku.
Rano otkriveno iščašenje (do 4-5 mjeseci života) može se liječiti konzervativnim postupcima. Bit je svih postupaka da se postigne neposredni kontakt zglobnih tijela koje je potrebno održati dok se patološki proces nastao dislokacijom ne preokrene u fiziološkom smjeru razvoja dječjeg kuka. Repozicijom kuka i zadržavanjem u tom položaju želi se iskoristiti spontani razvoj hrskavičnih struktura dječjeg kuka, retrakcija zglobne čahure i konačno postizanje stabilnosti zgloba. Sve poznate metode (modificirani Hilgereinerov aparat, Pavlikovi remenčići i Rosenove udlage i drugo) zahtjevaju često praćenje (obično svakih 7 ili 14 dana) je li kuk zadržao reponirani položaj.
Najvažniji su rana dijagnoza i rano liječenje. U bolesnika u kojih rano liječenje nije postiglo potpuno izliječenje jednostavnim artikularnim kirurškim postupcima se postižu bolji konačni rezultati. Danas se komplikacije oštećenja cirkulacije glave femura i posljedična oštećenja rasta njezina proksimalnog dijela izbjegavaju primjenom trakcije prije repozicije (obično u anesteziji) i primjenom tzv. human position imobilizacije. U starije djece (2-4 godine) nužno je kirurško liječenje koje uključuje složene postupke otvorene kirurške repozicije kuka, korektivne osteotomije proksimalnog dijela bedrene kosti (sa skraćenjem bedrene kosti od 0.5-1 cm) te korektivne osteotomije zdjelice.
Epifizioliza glave bedrene kosti (EGBK)
 EGBK
poremećaj je adolescentnog kuka u kojem je trodimenzijski poskliz glave
bedrene kosti (epifize) prema vratu bedrene kosti (metafizi) progresivan, a
sam je patološki proces u hrskavičnoj ploči rasta (epifiznoj hrskavici
rasta). Incidencija je 2 bolesnika na 100 000 ljudi godišnje, a češće se
javlja u dječaka (5:2). Etiologija nije poznata. Spominju se hormonalni,
mehanički, upalni i nasljedni faktori. Činjenica da se bolest pojavljuje u
razdoblju puberteta i adolescentnog zamaha rasta upućuje na to da endokrina
disfunkcija u tom životnom razdoblju omogućava nastanak EGBK. Poremećaj u
fiziološkom odnosu spolnih hormona i hormona rasta stvara okolnosti za
nastanak bolesti. U nastanku EGBK često se spominje ozljeda, (ramjerno
blaga), a njoj prethodi neko razdoblje boli u kuku ili koljenu ili čak i
šepanje. Po načinu postanka postoje tri pojavna bolika: akutni (simptomi
traju do 2 tjedna), kronični (kada tegobe traju duže od 2 tjedna) i
akutizirani kronični (kada tegobe traju duže od 1 mjesec, pa se pojačaju
nakon razmjerno blaže ozljede). Postoji i tzv. predsklizajući oblik, no
rijetko se dijagnosticira.
EGBK
poremećaj je adolescentnog kuka u kojem je trodimenzijski poskliz glave
bedrene kosti (epifize) prema vratu bedrene kosti (metafizi) progresivan, a
sam je patološki proces u hrskavičnoj ploči rasta (epifiznoj hrskavici
rasta). Incidencija je 2 bolesnika na 100 000 ljudi godišnje, a češće se
javlja u dječaka (5:2). Etiologija nije poznata. Spominju se hormonalni,
mehanički, upalni i nasljedni faktori. Činjenica da se bolest pojavljuje u
razdoblju puberteta i adolescentnog zamaha rasta upućuje na to da endokrina
disfunkcija u tom životnom razdoblju omogućava nastanak EGBK. Poremećaj u
fiziološkom odnosu spolnih hormona i hormona rasta stvara okolnosti za
nastanak bolesti. U nastanku EGBK često se spominje ozljeda, (ramjerno
blaga), a njoj prethodi neko razdoblje boli u kuku ili koljenu ili čak i
šepanje. Po načinu postanka postoje tri pojavna bolika: akutni (simptomi
traju do 2 tjedna), kronični (kada tegobe traju duže od 2 tjedna) i
akutizirani kronični (kada tegobe traju duže od 1 mjesec, pa se pojačaju
nakon razmjerno blaže ozljede). Postoji i tzv. predsklizajući oblik, no
rijetko se dijagnosticira.
 Prema
opsegu poskliza glave bedrene kosti na profilnoj rentgenskoj slici može se
odrediti stupanj bolesti. Danas se najčešće veličina poskliza klasificira na
4 stupnja prema kutu između epifize i osi vrata bedrene kosti. Bolesnici s
EGBK-om adipozne su konstitucije, odnosno prekomjerne tjelesne težine ili
naprotiv, marfanoidnog izgleda. Bolest se javlja od 10-16. godine, češće na
lijevom kuku (60%), a u 20% bolesnika javlja se obostrano. U kliničkoj slici
gotovo uvijek su prisutna 3 simptoma: najčešći je bol u kuku ili na
unutrašnjem i donjem dijelu bedra (bol u koljenu), ograničena pokretljivost
zgloba kuka (unutrašnja rotacija; Drechmannov znak – pri izvođenju fleksije
u kuku i unutrašnje rotacije noga spontano bježi u vanjsku rotaciju),
bolesnika nemogućnost da izvede čučanj sa skupljenim nogama i treći simptom
je šepanje. Noga može biti kraća za 0.5-1 cm zbog višeg položaja metafize
vrata femura s koje je odsklizala glava femura (epifiza). Trendelenburgov i
Duchenneov znak su pozitivni. Dijagnoza se postavlja na osnovi simptoma,
fizikalnog pregleda i rentgenske slika obaju kukova u 2 smjera. Glava
bedrene kosti pomiče se prema dolje i natrag te nešto medijalno. Svrha je
liječenja ponovo uspostaviti funkciju zgloba i spriječiti ili odgoditi
artrozu kuka prevencijom većeg stupnja poskliza. Kiruškim postupcima želi se
postići stabilizacija poskliza i ubrzanje okoštavanja hrskavične ploče rasta
(epifiziodeza) glave bedrene kosti.
Prema
opsegu poskliza glave bedrene kosti na profilnoj rentgenskoj slici može se
odrediti stupanj bolesti. Danas se najčešće veličina poskliza klasificira na
4 stupnja prema kutu između epifize i osi vrata bedrene kosti. Bolesnici s
EGBK-om adipozne su konstitucije, odnosno prekomjerne tjelesne težine ili
naprotiv, marfanoidnog izgleda. Bolest se javlja od 10-16. godine, češće na
lijevom kuku (60%), a u 20% bolesnika javlja se obostrano. U kliničkoj slici
gotovo uvijek su prisutna 3 simptoma: najčešći je bol u kuku ili na
unutrašnjem i donjem dijelu bedra (bol u koljenu), ograničena pokretljivost
zgloba kuka (unutrašnja rotacija; Drechmannov znak – pri izvođenju fleksije
u kuku i unutrašnje rotacije noga spontano bježi u vanjsku rotaciju),
bolesnika nemogućnost da izvede čučanj sa skupljenim nogama i treći simptom
je šepanje. Noga može biti kraća za 0.5-1 cm zbog višeg položaja metafize
vrata femura s koje je odsklizala glava femura (epifiza). Trendelenburgov i
Duchenneov znak su pozitivni. Dijagnoza se postavlja na osnovi simptoma,
fizikalnog pregleda i rentgenske slika obaju kukova u 2 smjera. Glava
bedrene kosti pomiče se prema dolje i natrag te nešto medijalno. Svrha je
liječenja ponovo uspostaviti funkciju zgloba i spriječiti ili odgoditi
artrozu kuka prevencijom većeg stupnja poskliza. Kiruškim postupcima želi se
postići stabilizacija poskliza i ubrzanje okoštavanja hrskavične ploče rasta
(epifiziodeza) glave bedrene kosti.
Legg-Calve-Perthesova bolest (coxa plana)
 To
je bolest koja se definira kao idiopatska djelomična ili potpuna avaskularna
nekroza epifize glave bedrene kosti. Bitna je odrednica LCPB-a da ima
ograničeno vrijeme trajanja tijekom kojeg bolesnikov kuk progresivno prolazi
kroz nekoliko razvojnih stupnjeva. Bolest zahvaća 4-6 puta češće dječake, a
u 15% oboljelih zahvaća oba kuka. Od postojećih teorija o nastanku bolesti
najprihvaćenija je ona o ponavljanom ishemičnom akutnom oštećenju
cirkulacije glave bedrene kosti kojom su neka djeca podložnija zbog lokalnih
promjena i općih konstitucijskih čimbenika. Od lokalnih čimbenika navode se
slabije razvijene anastomoze između epifizinih i metafiznih krvnih žila.
Djeca s LCPB-om nižeg su rasta. Češće imaju popratne anomalije (ingvinalna
hernija i genitourinarne bolesti). Postoji tumačenje i da je primarni
poremećaj venskog otjecanja krvi koji uzrokuje zastoj u cijelom krvotoku i
povišeni unutartkivni koštani tlak ima utjecaja na nastanak LCPB-a.
To
je bolest koja se definira kao idiopatska djelomična ili potpuna avaskularna
nekroza epifize glave bedrene kosti. Bitna je odrednica LCPB-a da ima
ograničeno vrijeme trajanja tijekom kojeg bolesnikov kuk progresivno prolazi
kroz nekoliko razvojnih stupnjeva. Bolest zahvaća 4-6 puta češće dječake, a
u 15% oboljelih zahvaća oba kuka. Od postojećih teorija o nastanku bolesti
najprihvaćenija je ona o ponavljanom ishemičnom akutnom oštećenju
cirkulacije glave bedrene kosti kojom su neka djeca podložnija zbog lokalnih
promjena i općih konstitucijskih čimbenika. Od lokalnih čimbenika navode se
slabije razvijene anastomoze između epifizinih i metafiznih krvnih žila.
Djeca s LCPB-om nižeg su rasta. Češće imaju popratne anomalije (ingvinalna
hernija i genitourinarne bolesti). Postoji tumačenje i da je primarni
poremećaj venskog otjecanja krvi koji uzrokuje zastoj u cijelom krvotoku i
povišeni unutartkivni koštani tlak ima utjecaja na nastanak LCPB-a.
Prema opsegu opterećenja cirkulacije nastaju različiti stupnjevi (na temelju rentgenske slike ). Po Catterallu 4 stupnja: zahvaćen je prednji dio epifize 25%, u drugom stupnju 50%, u trećem stupnju 75%, a u četvrtom stupnju zahvaćena je cijela glava femura. Prirodan tok bolest traje približno 2 godine te se klasično dijeli na ishemičnu fazu, fazu fragmentacije i fazu reosifikacije. U fazi fragmentacije glave femura se uz nastavak opterećenja hodanjem deformira glava bedrene kosti u nefiziološki sedlasti oblik uz nastanak lateralne ekstruzije – subluksacije. Klinička slika LCPB-a najčešće nastaje u dobi od 6.-7. godine. Pojava simptoma je nagla ili postupna. Često se postupno pojavljuje bol u zglobu kuka (koljena). Nakon što bol duže traje (14 dana) i postupno se pojačava bolesnik počinje šepati. Trendelenburgov znak je pozitivan te se nalazi ograničenje pokreljivosti kuka (unutrašnja rotacija i abdukcija i to jednako u položaju ekstenzije i fleksije kuka). Javlja se hipotrofija natkoljeničnih i glutealnih mišića. Neliječena bolest može dovesti do skraćenja noge zbog stanjene epifize glave femura i oštećenja ploče rasta. Za dijagnozu bitna su 3 simptoma: postupna pojava boli u kuku i koljenu, ograničena unutrašnja rotacija i abdukcija i šepanje. Dijagnoza se potvrđuje RTG-om i ultrazvukom.
Glavni je problem liječenja LCPB-a kako izbjeći ili smanjiti mogućnost nastanka ireverzibilne deformacije zgloba kuka. Cilj je postići sferičnost i kongruenciju zgloba kuka i puni opseg pokretljivosti na završetku bolesti. Koriste se vježbe pokretljivosti, a katkad i ortoze s položajem kuka u abdukciji (Atlanta-ortoza). Od kirurških postupaka danas se najčešće izvode korektivna osteotomija proksimalnog dijela femura ili zdjelične kosti po Salteru.
Tranzitorni sinovitis zgloba kuka (sindrom osjetljivog zgloba kuka)
Nagla ili postupna pojava boli u dječjem kuku koja je benigne naravi i ograničena trajanja (7-14 dana) te kojoj se ni nakon pregleda ne može odrediti točan uzrok označuje se kao tranzitorni sinovitis kuka. Bolest je 2.5 puta učestalija u dječaka i jednako se javlja na oba kuka, dok je obostrana pojava zabilježena u samo 5% bolesnika. Pravi uzrok bolesti nije poznat, a spominju se hipoteze o traumtskim, upalnim i alergijskim čimbenicima. Glavni je simptom bol u kuku, koja počinje naglo ili postupno uz ograničenu pokretljivost zgloba. Posebno je ograničena fleksija i abdukcija kuka. Pri izvođenu pasivne abdukcije može se javiti mišićni spazam u aduktornoj muskulaturi kuka. Rotacijski pokreti su također ograničeni. Hod je poremećen i bolesnik šepa. Dijagnoza se postavlja na osnovi anamneze, kliničke slike, RTG-a, ultrazvuka, laboratorijskih pretraga i scintigrafije. U svrhu liječenja preporučuje se rasterećenje i izbjegavanje pokreta mirovanjem u postelji. Za smanjivanje boli može se primijeniti trakcija bolesnog uda u položaju blage fleksije u kuku i abdukcija čime su zglobna čahura i okolno tkivo najopušteniji. Radi se i punkcija zgloba jer smanjuje zglobnu oteklinu i tlak. Ne traje duže od 2 tjedna.
Što je to koksartroza?
 S
razvijenom simptomatologijom susreće se u oko 5% populacije starije od 55
godina, a oko polovica tih bolesnika kasnije će biti kirurški liječena.
Razni su čimbenici nastanka artroza. Najčešći je primarni etiološki čimbenik
starija dob, zatim prirođena razvojna anomalija zgloba kuka s
inkongruencijom zglobnih tijela, prekomjerna tjelesna težina, anomalije
zglobnih tijela u tijeku rasta kod različitih stečenih bolesti ili općih
bolesti, traume, upale, lokalni cirkulacijski poremećaji i neurogena
oštećenja. Na tako primarno morfološki poremećeni zglob nadovezuju se
sekundarni mehanički čimbenici. Prije pojave pravih degeneracijskih promjena
postoji stanje pod nazivom preartroza kuka. Promjene zgloba kuka počinju na
razini zglobne hrskavice, a nastavljaju se na ostalim dijelovim zgloba. U
suphondralnoj kosti stvara se koštana skleroza, a poslije cistama slične
promjene. U području smanjena opterećenja nastaju reparatorno-progresivne
promjene u stvaranju rubnih osteofita.
S
razvijenom simptomatologijom susreće se u oko 5% populacije starije od 55
godina, a oko polovica tih bolesnika kasnije će biti kirurški liječena.
Razni su čimbenici nastanka artroza. Najčešći je primarni etiološki čimbenik
starija dob, zatim prirođena razvojna anomalija zgloba kuka s
inkongruencijom zglobnih tijela, prekomjerna tjelesna težina, anomalije
zglobnih tijela u tijeku rasta kod različitih stečenih bolesti ili općih
bolesti, traume, upale, lokalni cirkulacijski poremećaji i neurogena
oštećenja. Na tako primarno morfološki poremećeni zglob nadovezuju se
sekundarni mehanički čimbenici. Prije pojave pravih degeneracijskih promjena
postoji stanje pod nazivom preartroza kuka. Promjene zgloba kuka počinju na
razini zglobne hrskavice, a nastavljaju se na ostalim dijelovim zgloba. U
suphondralnoj kosti stvara se koštana skleroza, a poslije cistama slične
promjene. U području smanjena opterećenja nastaju reparatorno-progresivne
promjene u stvaranju rubnih osteofita.
Klinička simptomatologija očituje se umorom i povremenom bolnosti pri većim opterećenjima u početku, a poslije se javljaju i boli u koljenu i natkoljenici zbog iritacije ogranaka n. femoralisa i n. obturatoriusa. Smanjuje se opseg kretnji i nastaje kontraktura kuka uz ograničenu rotaciju prema unutra i abdukciju, a poslije se smanje i fleksija i adukcija. Izraženo je antalgično šepanje. Manje i umjerene tegobe liječe se konzervativno analgeticima i odgađanjem kirurškog zahvata mirovanjem i izbjegavanjem preopterećenja kuka, NSAR-om te fizikalnom terapijom. Kod nekih bolesnika intraartikularna i periaartikularna primjena kortikosteroida sa anesteticima djeluje povoljno. Opterećenje se smanjuje redukcijom tjelesne težine te uporabom štapa u suprotnoj ruci ili antalgičnim šepanjem. Povećanje nosive plohe postiže se korektivnim osteotomijama. U krajnjim slučajevima indicirana je ugradnja umjetnog kuka.
 Djelomične
ili parcijalne endoproteze najčešće se ugrađuju kod prijeloma u područu
zgloba kuka. Potpuna ili totalna endoproteza može se učvrstiti u koštano
ležište primjenom koštanog cementa ili bez njega (cementirane i bescementne
endoproteze te hibridne kombinacije). Primarna je zadaća koštanog cementa da
dodirnu površinu između same endoproteze i koštanog ležišta poveća oko 200
puta čime se smanjuje opterećenje. Nakon dužeg niza godina uzrok je pojave
cementne bolesti. Bescementne proteze se ugrađuju uz primjenu specijalnog
instrumentarija u osobito pripremljeno koštano ležište. One su posebno
oblikovane pa u njihovu hrapavu površinu urasta koštano tkivo te izravno
fiksira umjetni zglob u kost. Indikacije za ugradnju endoproteza su
degenerativna oštećenja kuka, prirođene anomalije zgloba kuka i posljedice
tih anomalija, prijelomi i posljedice prijeloma u području zgloba kuka,
reumatske bolesti, aseptična nekroza glave bedrene kosti, razne sistemne i
opće bolesti rasta. Neke od komplikacija ugradnje endoproteze su njezino
labavljenje nakon određenog vremena, iščašenje endoproteze, prijelomi
dijelova endoproteze ili bedrene kosti uz endoprotezu te stvaranje
periartikularnih kalcifikata.
Djelomične
ili parcijalne endoproteze najčešće se ugrađuju kod prijeloma u područu
zgloba kuka. Potpuna ili totalna endoproteza može se učvrstiti u koštano
ležište primjenom koštanog cementa ili bez njega (cementirane i bescementne
endoproteze te hibridne kombinacije). Primarna je zadaća koštanog cementa da
dodirnu površinu između same endoproteze i koštanog ležišta poveća oko 200
puta čime se smanjuje opterećenje. Nakon dužeg niza godina uzrok je pojave
cementne bolesti. Bescementne proteze se ugrađuju uz primjenu specijalnog
instrumentarija u osobito pripremljeno koštano ležište. One su posebno
oblikovane pa u njihovu hrapavu površinu urasta koštano tkivo te izravno
fiksira umjetni zglob u kost. Indikacije za ugradnju endoproteza su
degenerativna oštećenja kuka, prirođene anomalije zgloba kuka i posljedice
tih anomalija, prijelomi i posljedice prijeloma u području zgloba kuka,
reumatske bolesti, aseptična nekroza glave bedrene kosti, razne sistemne i
opće bolesti rasta. Neke od komplikacija ugradnje endoproteze su njezino
labavljenje nakon određenog vremena, iščašenje endoproteze, prijelomi
dijelova endoproteze ili bedrene kosti uz endoprotezu te stvaranje
periartikularnih kalcifikata.
Što je to škljocavi kuk (coxa saltans)?
To je neopasno stanje karakterizirano time da se pri aktivnim pokretima kuka osjeti i čuje štropot što jest ili nije praćeno bolima s vanjske, prednje ili stražnje strane zgloba. Uzroci mogu biti razni, unutar ili izvan zgloba. Ekstraartikularni su češći. Preskakanje preko mase velikog trohantera najčešći je uzrok. Kao uzrok spominje se i preskakanje tetive m. iliopsoasa, duge glave bicepsa femoris te promjene na površini velikog trohantera ili odgovarajućih burzi. Intraartikularni uzroci su slobodno zglobno tijelo i defekt glave femura, osteokartilaginozna egzostoza, hondromatoza, ali i subluksacija zgloba kuka. U kliničkoj slici osim anamenstičkih podataka postoji bolnost u području trohantera i manje ili više čujni ili palpabilni štropot koji se uzrokuje abdukcijom i unutrašnjom rotacijom natkoljenice. Konzervativno liječenje (fizikalna terapija, infiltracije kortikosteroida i anestetika) daje dobre rezultate. Samo u težim oblicima poduzima se kirurško liječenje.
__________________________________________________________________________________________________________________
Ozljede meniska koljenog zgloba
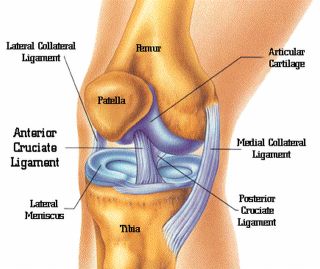 Ozljede
meniska praktički nastaju uvijek djelovanjem posredne mehaničke traume preko
natkoljenice ili potkoljenice. Posredna trauma može oštetiti meniske samo
pri manje/više flektiranom koljenu, uz rotaciju potkoljenice te eventualno
uz njenu abdukciju ili adukciju. Najčešća lezija meniska jest uzdužni razdor
stražnjeg segmenta medijalnog meniska. Nastaje kad pri flektiranom koljenu
uz vanjsku rotaciju te eventualno abdukciju potkoljenice iznenada uslijedi
snažna ekstenzija. U tom trenutku kondili tibije i femura uhvate stražnji,
centralni dio medijalnog dislociranog meniska te ga gnječe. Tako nastaje
početna, obično nepotpuna lezija te postupno nastaje potpuni uzdužni razodor
čitavog meniska, meniscus bipartitus kojeg se centralni dio može prebaciti u
dubinu koljena i uzrokovati njegovu blokadu. Istovjetno nastaju ozljede
lateralnog meniska, no tada je uz početnu fleksiju koljena potrebna
unutrašnja rotacija i adukcija potkoljenice. Uvijek je bitan rotacijski
položaj flektirane potkoljenice, a zatim i jaka i nagla ekstenzija.
Ozljede
meniska praktički nastaju uvijek djelovanjem posredne mehaničke traume preko
natkoljenice ili potkoljenice. Posredna trauma može oštetiti meniske samo
pri manje/više flektiranom koljenu, uz rotaciju potkoljenice te eventualno
uz njenu abdukciju ili adukciju. Najčešća lezija meniska jest uzdužni razdor
stražnjeg segmenta medijalnog meniska. Nastaje kad pri flektiranom koljenu
uz vanjsku rotaciju te eventualno abdukciju potkoljenice iznenada uslijedi
snažna ekstenzija. U tom trenutku kondili tibije i femura uhvate stražnji,
centralni dio medijalnog dislociranog meniska te ga gnječe. Tako nastaje
početna, obično nepotpuna lezija te postupno nastaje potpuni uzdužni razodor
čitavog meniska, meniscus bipartitus kojeg se centralni dio može prebaciti u
dubinu koljena i uzrokovati njegovu blokadu. Istovjetno nastaju ozljede
lateralnog meniska, no tada je uz početnu fleksiju koljena potrebna
unutrašnja rotacija i adukcija potkoljenice. Uvijek je bitan rotacijski
položaj flektirane potkoljenice, a zatim i jaka i nagla ekstenzija.
Odnos ozljeđenih medijalnih i lateralnih meniska je 4:1. Uz razdor medijalnog meniska često nastaju i ozljede medijalnog kolateralnog ligamenta ili ligamenta cruciatum anterius. Ciste meniska nastaju gotovo isključivo na lateralnom menisku te ometaju slobodno pomicanje meniska pri pokretima koljena pa se zato menisk rasteže i poprečno puca na centralnom rubu nasuprot cisti u obliku papigina kljuna. Ne postoji potpuno sigurna klinička dijagnoza ozljede meniska. Anamneza je katkad odlučujuća za dijagnozu. Bol je pri nastajanju rupture zdravog meniska intenzivna i lokalizirana na strani ozljeđenog meniska te obično toliko jaka da čovjek mora prekinuti aktivnost. Ako se istodobno uz bol osjeti kidanje ili štropot u koljenu dijagnoza je gotovo sigurna. Izljev krvi u koljeno se javlja u prvim satima nakon ozljede i znak je oštećenih krvnih žila, kapsule ili ligamenata. Oštećenje meniska praćeno je stvaranje hidropsa isti ili sljedeći dan.
Dijagnostička najvažnija klinička manifestacija ozljeđenog meniska jest blokada koljena. Blokada je česta pri ozljedama medijalnog meniska. Blokada može biti prolazna, ali i trajna. Trajne najčešće nastaju uklještenjem centralnog dijela dvodjelnog meniska koje u pravilu treba operirati. Karakteristična slika blokade je kada se koljeno nalazi u laganoj fleksiji od 10-40°. Moguće je izvesti fleksiju do kraja, no ekstenzija je neizvediva i bolna. Dijagnozu potpomaže niz kliničkih testova pretežno osnovanih na pojavi bolne osjetljivosti pri izravnom ili posrednom pritisku. Pri flektiranom koljenu i pri nagloj vanjskoj rotaciji potkoljenice pojavljuje se bol u predjelu medijalne polovice zglobne pukotine (ozljeda medijalnog meniska). Fleksija koljena uz unutrašnju rotaciju i bol u lateralnom dijelu odgovara leziji lateralnog meniska. Bolnost je još jasnija ako se nakon rotacije koljeno ekstendira. Ostale pretrage koje pomažu dijagnosticiranju su radiografija, kontrastna artrografija, MR i artroskopija. Nakon meniscektomije nastaje artroza i pojačana nestabilnost koljena pa se izvode reinsercije meniska pri svježim ozljedama meniska, a s manjim postotkom uspjeha i pri zastarjelim ozljedama. Ako je nužna meniscektomija preporučuje se parcijalna meniscektomija.
Diskoidni menisk je povezan s poremećajem razvoja u tijeku antenatalnog života. Po lokalizaciji su gotovo svi diskoidni menisci lateralni. Glavna klinička značajka je štropot pri pokretima koljena. Taj se palpatorni i slušni fenomen javlja kod fleksije i ekstenzije koljena u području kretnji od oko 20°. Jedini siguran način preoperativne dijagnostike su artrografije, MR i artroskopije. Kirurško liječenje je apsolutno indicirano te se sastoji u oblikovanju meniska ili totalnoj ekstirpaciji.
Ozljede ligamenata koljenog zgloba
Pri ozljedama koljenih ligamenata najprije treba razlikovati svježe i zastarjele ozljede te da li je nastalo samo istegnuće (distensio), djelomičan prekid (ruptura partialis) ili potpuni prekid (ruptura totalis) ligamenata. Za djelomičan prekid koristimo izraz laesio ligamenti. Razlikujemo rupture na proksimalnom ili distalnom hvatištu ligamenta za kost ili eventualno između tih hvatišta. Važno je odrediti o kojoj se nestabilnosti koljena radi. Sve će promjene ukriženih sveza uzrokovati poremećaj rotacije u koljenu jer one su središnji stožac (pivot central) koji vodi kretnje koljena i daje stabilnost koljenu zajedno s ostalim pasivnim i aktivnim stabilizatorima koljena. Za pasivnu stabilizaciju koljena značajna je i zglobna čahura, posebice njezin posteromedijalni i posterolateralni ugao. Aktivni stabilizatori su okolni mišići, a menisci su zapravo dinamične zglobne čašice.
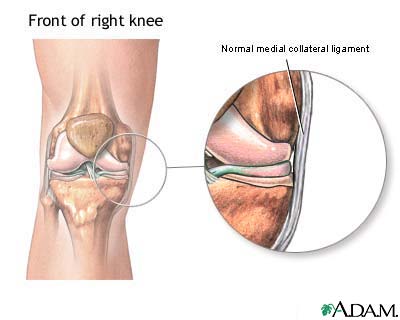 Ozljede
medijalnog kolateralnog ligamenta česte su uz ozljede medijalnog meniska,
ozljede prednje ukrižene sveze i traumatski sinovitis. Ozljeda nastaje
prekomjernom abdukcijom potkoljenice pri ekstendiranom koljenu ili pri
rotaciji u koljenu uz laganu fleksiju i abdukciju potkoljenice. Totalna
ruptura medijalnog kolateralnog ligamenta često je udružena s ozljedom
prednjeg ukriženog ligamenta, ozljedom stražnje zglobne čahure, rupturom
medijalnog meniska ili njegovim odvajanjem od periferije. Bol je jaka. Ako
je ozljeda bez rupture čahure, nastaje hemartros (izljev krvi u koljeno), a
ako postoji ruptura čahure izljev se drenira u paraartikularno tkivo.
Koljeno zauzima zaštitni položaj. Postoji osjetljivost na palpaciju duž
ligamenta, a katkad se može napipati pukotina u ligamentu i čahuri. Za
konačnu dijagnozu bitan je znak žabljih usta. Ako bol i mišićni spazam ne
dopuštaju izvođenje tog znaka potrebna je anestezija. Pri distenzijama i
parcijalnim rupturama bol je lokalizirana na femoralnom hvatištu ligamenta (ski
punkt). U liječenju distenzija najčešće su dovoljni mirovanje, analgetici,
oblozi i fizikalna terapija. Pri parcijalnim rupturama ligamenta potreban je
imobilizacija od 4-6 tjedana u specijalnim koljenim ortozama s mogućnošću
regulacije opsega fleksije i ekstenzije koljena. Pri totalnoj rupturi
medijalnog kolateralnog ligamenta potrebno je staviti imobilizaciju na 6
tjedana, a potom još najmanje 6 tjedana ograničiti opterećenje koljena uz
stalnu kineziterapiju ozljeđenog koljena. Izolirane totalne rupture jednako
se dobro liječe konzervativno i kirurški, a kod udruženih ozljeda treba
obaviti kirurški zahvat i nakon toga koljeno imobilizirati na 6 tjedana.
Pri neprikladno liječenim rupturama može se javiti mb. Stieda-Pellegrini (paraartikularne
kalcifikacije i osifikacije koljenog zgloba).
Ozljede
medijalnog kolateralnog ligamenta česte su uz ozljede medijalnog meniska,
ozljede prednje ukrižene sveze i traumatski sinovitis. Ozljeda nastaje
prekomjernom abdukcijom potkoljenice pri ekstendiranom koljenu ili pri
rotaciji u koljenu uz laganu fleksiju i abdukciju potkoljenice. Totalna
ruptura medijalnog kolateralnog ligamenta često je udružena s ozljedom
prednjeg ukriženog ligamenta, ozljedom stražnje zglobne čahure, rupturom
medijalnog meniska ili njegovim odvajanjem od periferije. Bol je jaka. Ako
je ozljeda bez rupture čahure, nastaje hemartros (izljev krvi u koljeno), a
ako postoji ruptura čahure izljev se drenira u paraartikularno tkivo.
Koljeno zauzima zaštitni položaj. Postoji osjetljivost na palpaciju duž
ligamenta, a katkad se može napipati pukotina u ligamentu i čahuri. Za
konačnu dijagnozu bitan je znak žabljih usta. Ako bol i mišićni spazam ne
dopuštaju izvođenje tog znaka potrebna je anestezija. Pri distenzijama i
parcijalnim rupturama bol je lokalizirana na femoralnom hvatištu ligamenta (ski
punkt). U liječenju distenzija najčešće su dovoljni mirovanje, analgetici,
oblozi i fizikalna terapija. Pri parcijalnim rupturama ligamenta potreban je
imobilizacija od 4-6 tjedana u specijalnim koljenim ortozama s mogućnošću
regulacije opsega fleksije i ekstenzije koljena. Pri totalnoj rupturi
medijalnog kolateralnog ligamenta potrebno je staviti imobilizaciju na 6
tjedana, a potom još najmanje 6 tjedana ograničiti opterećenje koljena uz
stalnu kineziterapiju ozljeđenog koljena. Izolirane totalne rupture jednako
se dobro liječe konzervativno i kirurški, a kod udruženih ozljeda treba
obaviti kirurški zahvat i nakon toga koljeno imobilizirati na 6 tjedana.
Pri neprikladno liječenim rupturama može se javiti mb. Stieda-Pellegrini (paraartikularne
kalcifikacije i osifikacije koljenog zgloba).
Ozljede lateralnog kolateralnog ligamenta su rjeđe jer ga zaštićuju hvatišta iliotibijalnog traktusa i m. biceps femoris, a isto tako i adukcijski pritisak druge noge. Pri ozljedama lateralnog kolateralnog ligamenta preporučuje se kirurško liječenje uz eksploraciju peronealnog živca.
 Ozljede
prednje ukrižene sveze česte su obliku potpune rupture, ali se često i
previde. Izolirane ozljede prednje ukrižene sveze nastaju zbog nagle i
snažne hiperekstenzije koljena ili pri izravnom udarcu u femoralne kondile
pri flektiranom koljenu i fiksiranoj tibiji uz pomak femura straga. Ozljede
sa abdukcijom i rotacijom u koljenu uzrokuju složene ozljede medijalnog
kolateralnog ligamenta, prednjeg ukriženog ligamenta i medijalnog meniska
što nazivamo zlokobnim trijasom. U kliničkoj slici uvijek postoji hemartros
i zaštitni spazam mišića. Zato je teško provesti kliničko ispitivanje u
smislu izazivanja simptoma prednje ladice (radimo ga u anesteziji). Za
dijagnostiku svježe rupture prednje ukrižene sveze pouzdan je Lachmannov
test. Liječenje ovisi o tome da li se radi o izoliranoj ozljedi ili
udruženoj ozljedi. Ako je posrijedi udružena ozljeda tada se liječi
kirurški. U slučaju izolirane ozljede liječenje je konzervativno. Danas se
kao zamjena za prednju ukriženu svezu upotrebljava dio ligamenta patele ili
tetive semitendinozusa i gracilisa.
Ozljede
prednje ukrižene sveze česte su obliku potpune rupture, ali se često i
previde. Izolirane ozljede prednje ukrižene sveze nastaju zbog nagle i
snažne hiperekstenzije koljena ili pri izravnom udarcu u femoralne kondile
pri flektiranom koljenu i fiksiranoj tibiji uz pomak femura straga. Ozljede
sa abdukcijom i rotacijom u koljenu uzrokuju složene ozljede medijalnog
kolateralnog ligamenta, prednjeg ukriženog ligamenta i medijalnog meniska
što nazivamo zlokobnim trijasom. U kliničkoj slici uvijek postoji hemartros
i zaštitni spazam mišića. Zato je teško provesti kliničko ispitivanje u
smislu izazivanja simptoma prednje ladice (radimo ga u anesteziji). Za
dijagnostiku svježe rupture prednje ukrižene sveze pouzdan je Lachmannov
test. Liječenje ovisi o tome da li se radi o izoliranoj ozljedi ili
udruženoj ozljedi. Ako je posrijedi udružena ozljeda tada se liječi
kirurški. U slučaju izolirane ozljede liječenje je konzervativno. Danas se
kao zamjena za prednju ukriženu svezu upotrebljava dio ligamenta patele ili
tetive semitendinozusa i gracilisa.
Ozljeda stražnje ukrižene sveze najčešće je udružena s rupturom stražnjeg dijela zglobne čahure. Nastaje kada pri flektiranom koljenu sila djeluje na kondile tibije od sprijeda prema straga. Najčešće nastaje avulzija ligamenta s komadićima kosti na tibiji. Ako se previdi ozljeda, simptomi jače nestabilnosti koljena mogu se pojaviti nakon 2 godine kada nastaje distenzija zglobne čahure i ostalih koljenih anatomskih struktura. Za dijagnostiku je važna anamneza, a simptom stražnje ladice nije moguće ispitati zbog boli i spazma mišića (primjeni se anestezija). MR dijagnostika od velike je pomoći. Liječenje je kirurško s ozbzirom da ta ozljeda donosi veliku nestabilnost u koljenu.
Ostale traume koljena
Traumatsko iščašenje koljena
Nastaje djelovanjem snažne sile na distalni dio femura uz učvršćeni proksimalni dio tibije ili obratno, dok su iščašenja pri rotacijskim traumama vrlo rijetka. Nastaju rupture ligamenata m. popliteusa, m. gastrocnemiusa i m. vastus medialisa te poplitealne arterije. Repoziciju treba poduzeti što prije uz opću anesteziju.
Ozljede koljenskog ekstenzornog sustava
Najčešće su ruptura m. rectus femorisa koja se očituje udubinom u mišićnim nitima te je palpabilna. Avulzija tetive m. kvadricepsa od patele najčešće se događa u debljih ljudi u srednoj životnoj dobi. Prijelomi su patele poprečni zbog djelovanja posredne sile ili kominutivni zbog djelovanja izravne sile tj. udarca (često u prometnim nesrećama). Avulzija lig. patellae od donjeg pola patele ozljeda je mlađe životne dobi nastala istim mehanizmom kao i tetive kvadricepsa. Uvijek je potpuna i pruža se postranično s obiju strana, a postoji i avulzija malog fragmenta donjeg pola patele. Avulzija patelarnog ligamenta na hvatište za tibiju rjeđe se događa.
Sindromi prenaprezanja u području koljenog zgloba
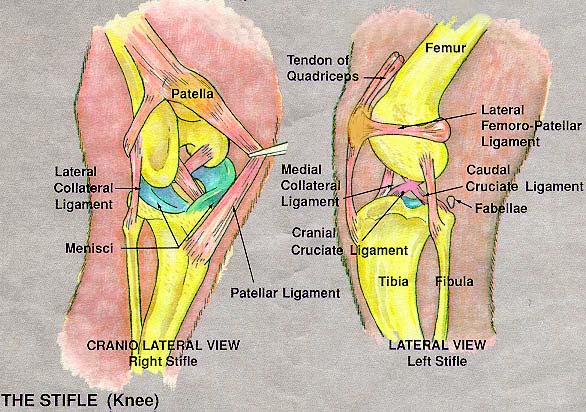 Osnova
nastanka svih sindroma prenaprezanja lokomotornog sustava jest ponavljana
trauma koja nadvladava sposobnost reparacije tkiva, i to bilo da je riječ o
tetivi, kosti, hrskavici, mišići, sluznoj vreći. U području koljena česti su
sindromi prenaprezanja jer je koljeno uključeno u sve sportske aktivnosti i
jer se u području koljena hvataju tetive mnogobrojnih mišića i nalaze mnoge
sluzne vreće, a sastavni dio koljenskog zgloba je i specifičan
femoropatelarni zglob. Sindrome prenaprezanja može se razvrstati po
anatomskim lokalizacijama: sprijed, straga, s medijalne i lateralne strane.
Skakačko koljeno je karakterizirano patološkim promjenama u tetivi
kvadricepsa i njenom hvatištu za patelu, u patelarnoj svezi te u području
tuberositas tibije. Javlja se u sportaša koji znatno opterećuju ekstenzorni
sustav koljena učestalim skokovima. Klinički se očituje bolovima kao
osnovnim simptomom i smanjenjem funkcionalnih sposobnosti zahvaćenog
ekstremiteta. Liječenje je u pravilu konzervativno, ali u tvrdokornim
slučajevima dolazi u obzir kirurško liječenje. Sindrom trenja iliotibijalnog
traktusa nastaje u toku aktivnosti s mnogo ponavljaniih kretnji fleksije i
ekstenzije kada dolazi do struganja traktusa o lateralni epikondil femura.
Karakteristična je pojava boli pri pritisku na lateralni epikondil femura.
Liječenje je u pravilu konzervativno. Sindrom sinovijalnih nabora izazvan je
kronično promjenjenom medijalnom sinovijalnom plikom.
Osnova
nastanka svih sindroma prenaprezanja lokomotornog sustava jest ponavljana
trauma koja nadvladava sposobnost reparacije tkiva, i to bilo da je riječ o
tetivi, kosti, hrskavici, mišići, sluznoj vreći. U području koljena česti su
sindromi prenaprezanja jer je koljeno uključeno u sve sportske aktivnosti i
jer se u području koljena hvataju tetive mnogobrojnih mišića i nalaze mnoge
sluzne vreće, a sastavni dio koljenskog zgloba je i specifičan
femoropatelarni zglob. Sindrome prenaprezanja može se razvrstati po
anatomskim lokalizacijama: sprijed, straga, s medijalne i lateralne strane.
Skakačko koljeno je karakterizirano patološkim promjenama u tetivi
kvadricepsa i njenom hvatištu za patelu, u patelarnoj svezi te u području
tuberositas tibije. Javlja se u sportaša koji znatno opterećuju ekstenzorni
sustav koljena učestalim skokovima. Klinički se očituje bolovima kao
osnovnim simptomom i smanjenjem funkcionalnih sposobnosti zahvaćenog
ekstremiteta. Liječenje je u pravilu konzervativno, ali u tvrdokornim
slučajevima dolazi u obzir kirurško liječenje. Sindrom trenja iliotibijalnog
traktusa nastaje u toku aktivnosti s mnogo ponavljaniih kretnji fleksije i
ekstenzije kada dolazi do struganja traktusa o lateralni epikondil femura.
Karakteristična je pojava boli pri pritisku na lateralni epikondil femura.
Liječenje je u pravilu konzervativno. Sindrom sinovijalnih nabora izazvan je
kronično promjenjenom medijalnom sinovijalnom plikom.
Što je to gonartroza, a što femoropatelarna artroza?
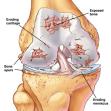 Deformirajuća
artroza je veoma česta bolest koljena u osoba starijih od 50 godina.
Artrotske promjene najčešće su na koljenu, a tada se to naziva gonartroza.
Tri puta učestalija je u žena. Od općih uzroka dolaze u obzir metabolički i
hormonalni poremećaji, a od lokalnih su važni pogrešni statički odnosi
opterećenja (x ili o koljena), funkcionalno preopterećenje, pretjerana
tjelesna težina, ozljede te upalni procesi. Ukrućenost koljena nastala nakon
duže sjedenja popusti nakon razgibavanja koljena, ali se već nakon relativno
kratka stajanja ili hodanja javlja umor i bol. Nalazi se hipotonija
kvadricepsa uz smanjenu ekstenziju, a pri pokretima se čuju krepitacije. U
stadiju egzacerbacije javlja se hidrops i hipertermija koljena. Liječenje
treba biti kauzalno, tj. treba osteotomijom ispraviti mehaničke odnose u
koljenima i izbjeći progresiju artroze. Provodi se i konzervativno
liječenje: reguliranje načina života, medikamentno liječenje, fizikalna
terapija. Kirurško liječenje obuhvaća: palijativno liječenje (toilette
articulaire), kauzalno liječenje (osteotomije), aloartroplastike i artrodeze.
Deformirajuća
artroza je veoma česta bolest koljena u osoba starijih od 50 godina.
Artrotske promjene najčešće su na koljenu, a tada se to naziva gonartroza.
Tri puta učestalija je u žena. Od općih uzroka dolaze u obzir metabolički i
hormonalni poremećaji, a od lokalnih su važni pogrešni statički odnosi
opterećenja (x ili o koljena), funkcionalno preopterećenje, pretjerana
tjelesna težina, ozljede te upalni procesi. Ukrućenost koljena nastala nakon
duže sjedenja popusti nakon razgibavanja koljena, ali se već nakon relativno
kratka stajanja ili hodanja javlja umor i bol. Nalazi se hipotonija
kvadricepsa uz smanjenu ekstenziju, a pri pokretima se čuju krepitacije. U
stadiju egzacerbacije javlja se hidrops i hipertermija koljena. Liječenje
treba biti kauzalno, tj. treba osteotomijom ispraviti mehaničke odnose u
koljenima i izbjeći progresiju artroze. Provodi se i konzervativno
liječenje: reguliranje načina života, medikamentno liječenje, fizikalna
terapija. Kirurško liječenje obuhvaća: palijativno liječenje (toilette
articulaire), kauzalno liječenje (osteotomije), aloartroplastike i artrodeze.
Femoropatelarna artroza
Razlikuje se izolirana femoropatelarna artroza i generalizirani oblik koji je udružen s gonartrozom. Povećano opterećenje u femoropatelarnom zglobu nastaje nakon traume ili mikrotrauma, zbog statičkih poremećaja te zbog displazije patele. Pri kliničkoj pretrazi utvrdi se lagana fleksijska kontraktura, a bol je lokalizirana retropatelarno ili uz rubove, osobito lateralni rub patele. Pucketanje i krepitacije prisutne su u svakom pokretu ili nestaju nakon razgibavanja. Javlja se ograničena pokretljivost kao teškoće pri klečanju i čučanju, a kasnije fleksijska kontraktura u koljenu. Ne postoji hidrops koljena, a hipotrofija kvadricepsa postupno se razvija. Liječenje se temelji na istim principima kao i u svih artroza.
Što je to hondromalacija patele?
Pod tim nazivom misli se na ograničene promjene hrskavice patele i to u smislu omekšanja, stvaranja sitnih pukotina, razlistavanja i ulceracija, a sve je to popraćeno karakterističnim bolnim sindromom. U kasnijem obliku prepoznaje se kao femoropatelarna artroza. Etiologija je mnogostruka. Smatra se da jednokratne jače ili učestale manje traume mogu oštetiti hrskavičnu plohu patele. Javlja se pretežno u mlađih muškaraca. U obzir dolaze i nasljedni defekti hrskavice, pretjerana i premalena upotreba (imobilizacija gdje je prevelik pritisak na patelu). Poremećaji u položaju patele također uzrokuju patološke promjene. Glavni klinički simptom je bol koja se javlja na prednjoj strani koljena i to retropatelarno. Provocirana bol na palpaciju zglobne plohe koja se može izvesti na medijalnom ili lateralnom rubu potiskujući patelu na stranu te bol na perkusiju po prednjoj plohi pri semifleksiji karakteristični su za hondromalaciju patele. Pozitivan je znak kinematografa (pojava boli, odnosno neodgodiva potreba za ispružanjem noge kod sjedenja s flektiranim koljenima). Bol izaziva i pritisak na proksimalni rub patele uz aktivnu kontrakciju kvadricepsa. U uznapredovalim stadijima nemoguće je izvesti ekstenziju protiv optora. Umjereni izljev susreće se često, kao i hipertrofija koljenskog masnog tkiva. Postoje krepitacije i osjećaj neravnina, tzv. znak blanje. Javlja se i popuštanje i klecanje koljena. Liječenje može biti preventivno (otklanjanje uzroka kao što su statički poremećaji), konzervativno (fizikalna terapija, vježbe kvadricepsa) i kirurško (chondrectomia, ventralizacija i medijalizacija patele, sagitalna osteotomija patele).
Što su to "ikserice", a što "okserice" i koje posljedice nose ti deformiteti?
I jedno i drugo su angularne deformacije koljena i potkoljenice.
Genu valgum
 Zbog
kolodijafizalnog kuta proksimalnog kraja femura tibija i femur nisu položeni
u istom pravcu nego čine u koljenu lateralno otvoreni tupi kut od oko 174°.
Ako je taj kut manji od 170°, tj. valgus položaj veći od 10°, postoji genu
valgum ili X-noge. Ako je valgozitet odviše velik, linija opterećenja
prolazi lateralno od koljena. Zbog toga su lateralni epikondili femura i
tibije pod većim opterećenjem, a medijalni kolateralni ligament je izložen
povećanu rastezanju. To rezultira ranom sekundarnom deformirajućom artrozom.
Postoji više tipova X-koljena:
Zbog
kolodijafizalnog kuta proksimalnog kraja femura tibija i femur nisu položeni
u istom pravcu nego čine u koljenu lateralno otvoreni tupi kut od oko 174°.
Ako je taj kut manji od 170°, tj. valgus položaj veći od 10°, postoji genu
valgum ili X-noge. Ako je valgozitet odviše velik, linija opterećenja
prolazi lateralno od koljena. Zbog toga su lateralni epikondili femura i
tibije pod većim opterećenjem, a medijalni kolateralni ligament je izložen
povećanu rastezanju. To rezultira ranom sekundarnom deformirajućom artrozom.
Postoji više tipova X-koljena:
- idiopatski tip – postoji od rođenja, a oko 10. godine se najčešće gubi
- simptomatski tip – deformitet zbog preopterećenja
Već u djece i adolescenata javlja se umor nakon hodanja te bol na medijalnoj strani koljena. Poslije se javlja bol u kuku i u stopalu. Liječi se stavljanjem supinacijskih klinova na petu cipele ili nošenjem ortopedskih uložaka sa supinacijskim klinom te korektivnim osteotomijama (suprakondilarna osteotomija femura ili osteotomija proksimalnog dijela tibije).
Genu varum
Genu varum ili O-noga je deformitet donekle suprotan genu valgumu jer devijacija osi nije ograničena samo na koljena već su zahvaćeni i metafizarni i dijafizarni dijelovi femura i tibije. Stupanj deformiteta pokazuje interkondilarni razmak obiju nogu pri ispruženim koljenima i sastavljenim stopalima. Razlikuje se:
- idiopatski tip
- simptomatski tip – zbog rahitisa
- kompenzatorni genu varum – pri abdukcijskoj kontrakturi kuka ili ankilozi kuka
Profilaksa O-noge podudara s antirahitičnom profilaksom i djecu ne treba prerano uspravljati. Izraženiji deformiteti kirurški se liječe.
Genu recurvatum
Nastaje ako je moguća hiperekstenzija koljena koju normalno sprečava ligamentarni aparat. Ovu funkciju potpomaže i tonus mišića fleksora koljena. Razlikuje se idiopatski i simptomatski tip. Postraumatski genu recurvatum posljedica je ozljede stražnje ukrižene sveze i koštanih zglobnih tijela u koljenu. Kod lakših idiopatskih oblika dovoljno je jačanje fleksora i statička korekcija povišenjem pete cipele, a kirurško liječenje moguće je klinastom osteotomijom tibije ili femura.
Što je to osteochondritis dissecans?
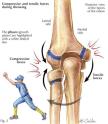 Najčešće
je zahvaćen medijalni femurski kondil nešto postranično od međučvorne
udubine. Promjena se sastoji u suphondralnoj nekrozi kosti do veličine
koštice šljive. Slijedi demarkacija koštanog komadića koji je u početku
pokriven zdravom hrskavicom, a postupno se odvoji od podloge zajedno s
hrskavicom i nastaje pokretno zglobno tijelo, potpuno slobodno ili na
peteljci. Nastaje pojava uklještenja između zglobnih tijela. Javlja se u
mladih razvijenih muškaraca. Isprva se pojavljuju neodređene boli, osobito
nakon napora, a katkad i izljev u zglob. Pokretljivost se koljena smanjuje,
a postoji i bol prilikom pritiska na kondil. Danas se uglavnom preporučuje
kirurško liječenje najčešće u refiksaciji koštanog komadića i to
artroskopski.
Najčešće
je zahvaćen medijalni femurski kondil nešto postranično od međučvorne
udubine. Promjena se sastoji u suphondralnoj nekrozi kosti do veličine
koštice šljive. Slijedi demarkacija koštanog komadića koji je u početku
pokriven zdravom hrskavicom, a postupno se odvoji od podloge zajedno s
hrskavicom i nastaje pokretno zglobno tijelo, potpuno slobodno ili na
peteljci. Nastaje pojava uklještenja između zglobnih tijela. Javlja se u
mladih razvijenih muškaraca. Isprva se pojavljuju neodređene boli, osobito
nakon napora, a katkad i izljev u zglob. Pokretljivost se koljena smanjuje,
a postoji i bol prilikom pritiska na kondil. Danas se uglavnom preporučuje
kirurško liječenje najčešće u refiksaciji koštanog komadića i to
artroskopski.
Morbus Osgood-Schlatter
 Kronični
mehanički podražaji na mjestu hvatišta patelarne sveze mogu u dobi puberteta
uzrokovati smetnje osifikacije apofize tibije (tuberositas tibiae). Češća je
u dječaka, a javlja se u dobi 10-14 godina i to obostrano. Bol se javlja u
predjelu tuberositasa tibije uz oteklinu, hipertermijiu i osjetljivost na
pritisak, a pojačava se pri snažnim ili naglim kontrakcijama m. kvadricepsa,
skokovima, trčanju te hodu uza stube. Smetnje nestaju spontano iako mogu
trajati od nekoliko mjeseci do 2-3 godine. Zbog jačih subjektivnih tegoba
potrebni su mirovanje, stavljanje obloga ili čak tutor-ortoze koljena kroz
tri tjedna, a mogu se iznimno dati kortizonoidi sa anestetikom lokalno.
Kirurško je liječenje malokad potrebno.
Kronični
mehanički podražaji na mjestu hvatišta patelarne sveze mogu u dobi puberteta
uzrokovati smetnje osifikacije apofize tibije (tuberositas tibiae). Češća je
u dječaka, a javlja se u dobi 10-14 godina i to obostrano. Bol se javlja u
predjelu tuberositasa tibije uz oteklinu, hipertermijiu i osjetljivost na
pritisak, a pojačava se pri snažnim ili naglim kontrakcijama m. kvadricepsa,
skokovima, trčanju te hodu uza stube. Smetnje nestaju spontano iako mogu
trajati od nekoliko mjeseci do 2-3 godine. Zbog jačih subjektivnih tegoba
potrebni su mirovanje, stavljanje obloga ili čak tutor-ortoze koljena kroz
tri tjedna, a mogu se iznimno dati kortizonoidi sa anestetikom lokalno.
Kirurško je liječenje malokad potrebno.
Tibia vara (morbus Blount)
 Znači
poremećaj rasta u medijalnom dijelu proksimalne epifizne hrskavice tibije uz
poremećaj rasta u metafizi i u epifiznom centru okoštavanja što uzrokuje
izrazitu varusnu angulaciju neposredno ispod proksimalne epifize tibije.
Česta je unutrašnja rotacija potkoljenice i različiti stupanj genu
recurvatuma. Infantilni tip deformacije javlja se nakon prve ili druge
godine života u 50% slučajeva obostrano. Adolescentni tip se javlja između
6.-12. godine, obično jednostrano. Klinički uočavamo oštru angularnu
deformaciju neposredno ispod koljena, a u mlađe djece i prominiranje
medijalnog kondila. Koljeno je labavo s medijalne strane i nepravilno
opterećeno te se javlja bol i izljev. U izraženim slučajevima potrebno je
kirurško liječenje u obliku klinaste osteotomije.
Znači
poremećaj rasta u medijalnom dijelu proksimalne epifizne hrskavice tibije uz
poremećaj rasta u metafizi i u epifiznom centru okoštavanja što uzrokuje
izrazitu varusnu angulaciju neposredno ispod proksimalne epifize tibije.
Česta je unutrašnja rotacija potkoljenice i različiti stupanj genu
recurvatuma. Infantilni tip deformacije javlja se nakon prve ili druge
godine života u 50% slučajeva obostrano. Adolescentni tip se javlja između
6.-12. godine, obično jednostrano. Klinički uočavamo oštru angularnu
deformaciju neposredno ispod koljena, a u mlađe djece i prominiranje
medijalnog kondila. Koljeno je labavo s medijalne strane i nepravilno
opterećeno te se javlja bol i izljev. U izraženim slučajevima potrebno je
kirurško liječenje u obliku klinaste osteotomije.
Morbus Hoffa
Morbus Hoffa (liposynovitis infrapatellaris genus) je bolest koju uzrokuje traumatiziranje masnog infrapatelarnog jastučića koljena često u kombinaciji s ozljedama meniska. Pogađa odrasle osobe muškog spola kod kojih je koljeno izvrgnuto učestalom ozljeđivanju. Pri ekstenziji koljena javlja se umjerena bol kada kondili stisnu jastučić. Fleksija može biti smanjena. Javljaju se povremene blokade, a uz oba ruba patelarne sveze pipaju se odebljani izbočeni masni jastučići koji bole. Liječenje je konzervativno, a u rezistentnim slučajevima radi se resekcija jastučića.
Bolesti koljenih sluznih vreća
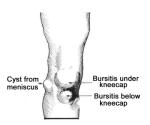 U
predjelu koljena postoji oko 30 burzi, stalnih ili akcesornih. Položene su
oko tetiva uz njihova hvatišta na kostima gdje ublažavaju trenje i pritisak.
Burza prepatellaris ima najveću kliničku važnost, a sve tri komuniciraju
međusobno, ali ne i sa zglobnom šupljinom. Jača trauma ili kronična
mikrotrauma u ljudi koji mnogo kleče uzrokuje podražajnu eksudaciju ili
hemoragiju. Ispred patele se javlja oteklina. Liječenje je akutne upale
mirovanje i kortizonoidi. Pri gnojnoj upali radi se drenaža. Pri kroničnoj
upali radi se totalna ekscizija burze. Bursa poplitea (Bakerova cista)
proširena je gastroknemiosemimembranosa koja kroz stražnju zglobnu čahuru
komunicira s koljenim zglobom uz često postojanje ventilnog mehanizma.
Postoje primarne i sekundarne poplitealne ciste. Primarne se javljaju u
djece, obostrano, a sekundarne se javljaju vezano uz unutrašnje ozljede, RA
i gonartrozu. Cista naraste do veličine jabuke te ometa slobodnu
pokretljivost koljena, a katkad priječi i povrat venske krvi. U burzi mogu
nastati hondromatoza i mnoštvo hrskavičnih tjelešaca koja mogu ovapnjeti. U
liječenju se aspirira sadržaj ciste i infiltriraju kortizonoidi, ali je
najčešće potrebna ekstirpacija.
U
predjelu koljena postoji oko 30 burzi, stalnih ili akcesornih. Položene su
oko tetiva uz njihova hvatišta na kostima gdje ublažavaju trenje i pritisak.
Burza prepatellaris ima najveću kliničku važnost, a sve tri komuniciraju
međusobno, ali ne i sa zglobnom šupljinom. Jača trauma ili kronična
mikrotrauma u ljudi koji mnogo kleče uzrokuje podražajnu eksudaciju ili
hemoragiju. Ispred patele se javlja oteklina. Liječenje je akutne upale
mirovanje i kortizonoidi. Pri gnojnoj upali radi se drenaža. Pri kroničnoj
upali radi se totalna ekscizija burze. Bursa poplitea (Bakerova cista)
proširena je gastroknemiosemimembranosa koja kroz stražnju zglobnu čahuru
komunicira s koljenim zglobom uz često postojanje ventilnog mehanizma.
Postoje primarne i sekundarne poplitealne ciste. Primarne se javljaju u
djece, obostrano, a sekundarne se javljaju vezano uz unutrašnje ozljede, RA
i gonartrozu. Cista naraste do veličine jabuke te ometa slobodnu
pokretljivost koljena, a katkad priječi i povrat venske krvi. U burzi mogu
nastati hondromatoza i mnoštvo hrskavičnih tjelešaca koja mogu ovapnjeti. U
liječenju se aspirira sadržaj ciste i infiltriraju kortizonoidi, ali je
najčešće potrebna ekstirpacija.
__________________________________________________________________________________________________________________
Spuštena stopala
 Spušteno
(ravno) stopalo (pes planovalgus, planus et transversoplanus)
najčešća je deformacija stopala, a karakterizirana je gubitkom njegovih
normalnih fizioloških svodova. Gotovo redovito postoji još i valgozitet
stražnjeg dijela stopala. Uz relativno rijedak prirođeni pes planus stečeni
je vrlo čest u ranoj dječjoj dobi, adolescenciji i odrasloj dobi. Najčešće
se uzrokovan statički. Pogađa 50-80% gradskog stanovništva, a češće žene.
Relativno velika labavost stopalnih svodova pripisuje se dvjema činjenicama:
stopalo se još nije potpuno anatomski i funkcionalno prilagodilo opterećenju
dvonošca; nadalje, na stopalu se očituju nepovoljni utjecaji civilizacije
(degeneracija zbog stalnog stajanja i hodanja po ravnoj i tvrdoj podlozi,
stisnuto u neprikladnu obuću). Simptomatologija spuštenog stopala je
različita. U velikog broja bolesnika javljaju se znatne subjektivne tegobe
uz sačuvan oblik stopala. Prvi znak funkcionalnog popuštanja jest valgozitet
pete, obično simetričan. Normalno uzdužna os potkoljenice i pete tvore kut
od 5°. Često je korisno vidjeti pacijentovu obuću - pri valgozitetu pete
cipela se troši na unutrašnjem rubu pete. Subjektivne tegobe lokalizirane su
na samom stopalu ili udaljenim mjestima. Na stopalu boli nastaju zbog
prejake koštane kompresije ili zbog rastezanja čahure i sveza.
Karakteristična bolna mjesta su predio talusa, navikularna i klinaste kosti,
oba maleola ili talokruralni zglob. Zbog podražajnog periostitisa boli se
pojavljuju na unutrašnjoj i donjoj strani kalkaneusa, a zbog tendovaginitisa
duž tetiva m. tibialisa posteriora. Na prednjem dijelu stopala javljaju se
boli duž potkoljenice, na natkoljenicama pretežno s lateralnih strana u
visini kukova i sakroilijačnih zglobova. Tegobe nestaju korekcijom stopala
pomoću uloška. U slučaju spuštanja poprečnog svoda dodaje se metatarzalni
jastučić.
Spušteno
(ravno) stopalo (pes planovalgus, planus et transversoplanus)
najčešća je deformacija stopala, a karakterizirana je gubitkom njegovih
normalnih fizioloških svodova. Gotovo redovito postoji još i valgozitet
stražnjeg dijela stopala. Uz relativno rijedak prirođeni pes planus stečeni
je vrlo čest u ranoj dječjoj dobi, adolescenciji i odrasloj dobi. Najčešće
se uzrokovan statički. Pogađa 50-80% gradskog stanovništva, a češće žene.
Relativno velika labavost stopalnih svodova pripisuje se dvjema činjenicama:
stopalo se još nije potpuno anatomski i funkcionalno prilagodilo opterećenju
dvonošca; nadalje, na stopalu se očituju nepovoljni utjecaji civilizacije
(degeneracija zbog stalnog stajanja i hodanja po ravnoj i tvrdoj podlozi,
stisnuto u neprikladnu obuću). Simptomatologija spuštenog stopala je
različita. U velikog broja bolesnika javljaju se znatne subjektivne tegobe
uz sačuvan oblik stopala. Prvi znak funkcionalnog popuštanja jest valgozitet
pete, obično simetričan. Normalno uzdužna os potkoljenice i pete tvore kut
od 5°. Često je korisno vidjeti pacijentovu obuću - pri valgozitetu pete
cipela se troši na unutrašnjem rubu pete. Subjektivne tegobe lokalizirane su
na samom stopalu ili udaljenim mjestima. Na stopalu boli nastaju zbog
prejake koštane kompresije ili zbog rastezanja čahure i sveza.
Karakteristična bolna mjesta su predio talusa, navikularna i klinaste kosti,
oba maleola ili talokruralni zglob. Zbog podražajnog periostitisa boli se
pojavljuju na unutrašnjoj i donjoj strani kalkaneusa, a zbog tendovaginitisa
duž tetiva m. tibialisa posteriora. Na prednjem dijelu stopala javljaju se
boli duž potkoljenice, na natkoljenicama pretežno s lateralnih strana u
visini kukova i sakroilijačnih zglobova. Tegobe nestaju korekcijom stopala
pomoću uloška. U slučaju spuštanja poprečnog svoda dodaje se metatarzalni
jastučić.
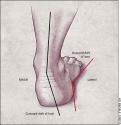 Spuštena
stopala u dječjoj i adolescentnoj
dobi
često se smatraju jednim od
najvažnijih predisponirajućih čimbenika za pojavu statičkih problema i
bolnih sindroma kralježnice i nogu u odrasloj dobi. Treba razlikovati
fleksibilne spuštene svodove stopala koji se čak mogu označiti kao
fiziološka stanja u nekim životnim razdobljima od onih promjena koje
zahtjevaju liječenje. Fleksibilno spušteno stopalo može se definirati kao
stanje kada u opterećenju stopalo dolazi u položaj pronacije uz valgus pete
i abdukciju prednjeg
dijela stopala uz gubitak medijalnog uzdužnog svoda. U djece predškolske
dobi postoji nekoliko čimbenika koji djeluju na nestanak fleksibilnog
spuštenog stopala. To su: poboljšanje ravnoteže, hiperlaksitet, ubrzano
okoštavanje hrskavičnih dijelova stopala. Stanje se dijagnosticira
plantogramom i testom ekstenzije palca. U adolscenta bolno spušteno stopalo
upućuje na mogući rigidni oblik, i to zbog sraštanja tarzalnih kostiju.
Smatra se da je fleksibilni oblik spuštenog stopala uobičajen i normalan
nalaz u dječjoj dobi. U djece postoje samo dvije okolnosti kada je možda
indicirano liječenje: bolovi u stopalima i listovi te izrazito oštećivanje
unutrašnjeg ruba cipele.
Spuštena
stopala u dječjoj i adolescentnoj
dobi
često se smatraju jednim od
najvažnijih predisponirajućih čimbenika za pojavu statičkih problema i
bolnih sindroma kralježnice i nogu u odrasloj dobi. Treba razlikovati
fleksibilne spuštene svodove stopala koji se čak mogu označiti kao
fiziološka stanja u nekim životnim razdobljima od onih promjena koje
zahtjevaju liječenje. Fleksibilno spušteno stopalo može se definirati kao
stanje kada u opterećenju stopalo dolazi u položaj pronacije uz valgus pete
i abdukciju prednjeg
dijela stopala uz gubitak medijalnog uzdužnog svoda. U djece predškolske
dobi postoji nekoliko čimbenika koji djeluju na nestanak fleksibilnog
spuštenog stopala. To su: poboljšanje ravnoteže, hiperlaksitet, ubrzano
okoštavanje hrskavičnih dijelova stopala. Stanje se dijagnosticira
plantogramom i testom ekstenzije palca. U adolscenta bolno spušteno stopalo
upućuje na mogući rigidni oblik, i to zbog sraštanja tarzalnih kostiju.
Smatra se da je fleksibilni oblik spuštenog stopala uobičajen i normalan
nalaz u dječjoj dobi. U djece postoje samo dvije okolnosti kada je možda
indicirano liječenje: bolovi u stopalima i listovi te izrazito oštećivanje
unutrašnjeg ruba cipele.
Pes excavatus (pes cavus) ili udubljeno stopalo
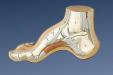 Izrazito
je dinamička deformacija, a nastaje djelovanjem pogrešnih mišićnih odnosa.
Češće se javlja muškaraca, a opaženo je i porodično pojavljivanje. Često su
uzrok neurološki poremećaji. Zrcalna je slika pes planusa. Promjene su kod
klasičnog tipa udubljenog stopala ove: plantarni je svod stopala visok zbog
spuštanja (infleksije) njegova prednjeg dijela, koji je osim toga i proniran.
Stražnji je dio stopala supiniran, a prsti su savijeni ili čekićasti.
Javljaju se boli u obliku metatarzalgije, bolni žuljevi na tabanima i poviše
zglobova prstiju. Hod je tvrd i neelastičan, a nakon dužeg hoda javljaju se
jake boli i statički edemi. Ograničena je dorzalna fleksija, a umjereno
povišena peta olakšava hod. Kasnije se razvijaju artrotične promjene.
Liječenje mora biti kauzalno, tj. operacijski zahvat.
Izrazito
je dinamička deformacija, a nastaje djelovanjem pogrešnih mišićnih odnosa.
Češće se javlja muškaraca, a opaženo je i porodično pojavljivanje. Često su
uzrok neurološki poremećaji. Zrcalna je slika pes planusa. Promjene su kod
klasičnog tipa udubljenog stopala ove: plantarni je svod stopala visok zbog
spuštanja (infleksije) njegova prednjeg dijela, koji je osim toga i proniran.
Stražnji je dio stopala supiniran, a prsti su savijeni ili čekićasti.
Javljaju se boli u obliku metatarzalgije, bolni žuljevi na tabanima i poviše
zglobova prstiju. Hod je tvrd i neelastičan, a nakon dužeg hoda javljaju se
jake boli i statički edemi. Ograničena je dorzalna fleksija, a umjereno
povišena peta olakšava hod. Kasnije se razvijaju artrotične promjene.
Liječenje mora biti kauzalno, tj. operacijski zahvat.
Prirođeni pes equinovarus
Prirođeni pes equinovarus je složena deformacija koja nastaje in utero nepoznatog uzroka. Čine ga patološki pomaci u talonavikularnom, talokalkaneusnom i kalkaneokuboidnom zglobu. Kontrakture i skraćenja mekih tkiva sastavni su dio deformacije. Na vanjskom izgledu deformiteta stopala vide se tri stvari: gležanj i kalkaneus su u equinusu, prednji dio stopala je u aduktusu i varusu, a peta u varusu. Nakon prohodavanja se javljaju još dvije deformacije a to su kavusna deformacija (udubljeno stopalo) i unutarnja rotacija distalnog dijela potkoljenice. Dvaput je češći u muške djece, više na desnom stopalu, a na oba stopala u 50% bolesnika. Da bi ezgogeni i endogeni čimbenici mogli djelovati, potrebno je da postoji nasljedna predispozicija. Prema veličini deformacije mogu se razlikovati tri oblika PEV-a: malpozicijski ili posturalni oblik, deformacijski (idiopatski) – lakši i teži i teratološki (atipični). Malpozicijski je moguće izlječiti konzervativnim postupcima. Deformacijski se liječi kirurški, a treći oblik udružen je s drugim težim poremećajima lokomotornog sustava (artrogripoza, mijelodisplazija) te je potrebno kirurško liječenje. Stopalo s deformacijom PEV uvijek je kraće od zdravog. Prisutna je hipotrofija mišića potkoljenice. Stopalo je u ekvinusnom položaju i nikakva korekcija nije potpuno izvediva. Cijelo je stopalo u inverziji (varusu) tako da je plantarni dio stopala usmjeren medijalno. Prednji dio stopala je aduciran, a lateralni rub ima konveksan oblik. Pokreti u zglobovima stopala su ograničeni u svim ravninama. Hod je moguć samo po vanjskom rubu stopala ili po njegovom dorzumu. Boli se javljaju tek nakon nekoliko godina. Liječenje započinje odmah nakon rođenja, a kirurški zahvat nakon 4 mjeseca života. Konzervativno se liječenje sastoji od pasivnih korektivnih vježbi i primjeni ljepljivih trakica. Korekcija se mora izvoditi po određenom redoslijedu: aduktus, varus te ekvinus. Primjenjuju se sadrene čizmice i ortoze, te konzervativno liječenje u malpozicijskog equinovarusa ima 90% uspjeha. Kirurško se liječenje sastoji u opuštanju mekih tkiva stopala te repoziciji talonavikularnog te talokalkaneusnog zgloba i njihove fiksacije Kirschnerovim žicama. U dobi od 10-13 mjeseci je najuspješnije. Rezultati su uspješni u 85% slučajeva.
Prirođeni pes metatarsus aductus
Prirođena je deformacija stopala kojoj je glavni simptom adukcija prednjeg dijela (prsti i metatarzus) prema srednjem i stražnjem dijelu stopala. Peta može biti u normalnom položaju te u manjem ili većem valgusu. Deformacija je učestalija u djevojčica, u 50% obostrana. Uzroci su okolinski čimbenici (položaj u uterusu) ili naslijeđe. Kutevi između talusa i kalkaneusa te talusa i prve metatarzalne kosti upozorit će na laksi ili teži stupanj deformacije. Klinički izgled stopala s deformacijom stopala ima 2 oblika: stopalo s aduciranim prednjim dijelom koji ima oblik slova C s konveksnim lateralnim rubom (lakši tip) i teži oblik gdje stopalo ima oblik serpentine ili slova Z ili S. Bitna značajka je položaj pete u valgusu te lateralna subluksacija navikularne kosti prema talusu. Važno je razlikova PMA od PEV-a, a u tome pomaže ispitivanje pasivne i aktivne dorzifleksije stopala koja je moguća u PMA, a bitno ograničena u PEV-u. Lakši oblik PMA izliječi se spontano u 85% bolesnika. U 10% nužno je konzervativno liječenje vježbama i sadrenim povojem, a u 5% kirurški zahvat (u vrijeme od 4-6 godina). U 1-5% bolesnika s PMA zabilježena je displazija kukova.
Prirođeni pes planus (talus verticalis)
Prirođeni pes planus (talus verticalis) je deformacija stopala koju označava dorzo-lateralna luksacija navikularne kosti u odnosu na talus koji je okomitije postavljen i čini konveksan izgled plantarne strane stopala. Nekorektibilnost je bitna značajka ove deformacije. Često je udružen s drugim deformacijam (artrogripiza, mijelodisplazija).
Tarzalno skraćivanje
Tarzalno skraćivanje (koalicija) je stanje kada su dvije ili više kostiju tarsusa spojene zbog pogreške u segmentaciji zametka kostiju iz mezenhimne osnove stopala. Uzrok nije poznat, a smatra se da je posljedica mutacije posebnog gena. Srašćivanje može biti fibrozno, hrskavično i koštano. Najčešće su djelomično ili potpuno srašteni kalkaneus i navikularna kost, a drugo po učestalosti talus i kalkaneus. Srašćivanje je najčešće asimptomatsko. Tegobe se javljaju u dobi od 8.-14. godine kada okoštava spoj između kostiju. Bol u gležnju i stopalu najčešći je simptom te u kliničkom pregledu nalazimo ograničenje pokretljivosti. U liječenje dolazi u obzir imobilizacija, a nakon toga ortopedski ulošci. Kirurško je liječenje indicirano kod tegoba većeg opsega.
Tenidinitis i/ili perotenonitis Achillea
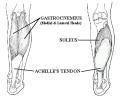 Tenidinitis
i/ili perotenonitis Achillea nastaje kod prekomjernog napora odnosno
dugotrajnog opterećenja, traume i pritiska obuće. Najčešći je pri pokretima
i na pritisak bolan predio tetive 2-6 cm iznad hvatišta kalkaneusa.
Primjećuje se oteklina, a u nekim slučajevima i krepitacija pri pokretima
stopala .Liječenje akutnih upala sastoji se u mirovanju, hladnim oblozima,
analgeticima te eventualno lokalnoj primjeni kortikosteroida. Potrebno je
povisiti pete na cipelama da se rasterete opterećene Ahilove tetive.
Kronične upale se mogu proširiti na burzu i na periost kalkaneusa. Na
hvatištu tetive vidi se vretenasto zadebljanje bolno na pritisak. U kasnijim
stadijima tetiva ovapnjuje uz kalkaneus. Liječenje kronične upale je
operacijsko. Često se javlja i entezitis Ahilove tetive koji zna biti prvi
simptom nekih općih bolesti (spondilitis ankylosans).
Tenidinitis
i/ili perotenonitis Achillea nastaje kod prekomjernog napora odnosno
dugotrajnog opterećenja, traume i pritiska obuće. Najčešći je pri pokretima
i na pritisak bolan predio tetive 2-6 cm iznad hvatišta kalkaneusa.
Primjećuje se oteklina, a u nekim slučajevima i krepitacija pri pokretima
stopala .Liječenje akutnih upala sastoji se u mirovanju, hladnim oblozima,
analgeticima te eventualno lokalnoj primjeni kortikosteroida. Potrebno je
povisiti pete na cipelama da se rasterete opterećene Ahilove tetive.
Kronične upale se mogu proširiti na burzu i na periost kalkaneusa. Na
hvatištu tetive vidi se vretenasto zadebljanje bolno na pritisak. U kasnijim
stadijima tetiva ovapnjuje uz kalkaneus. Liječenje kronične upale je
operacijsko. Često se javlja i entezitis Ahilove tetive koji zna biti prvi
simptom nekih općih bolesti (spondilitis ankylosans).
Hallux valgus
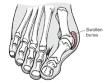 To
je najčešća i najznačajnija deformacija stopala. Razlikujemo statički,
upalni, prirođeni i posttraumatski hallux valgus. Smatra se da 25-30%
civiliziranog stanovništva ima takav deformitet. Javlja se najčešće u 4.
desetljeću, češće kod žena u odnosu oko 10:1. Postoje dvije skupine
predisponirajućih čimbenika. Jedna je endogena, povezana s anatomskim
varijacijama građe stopala, a time i naslijeđem. Drugo su egzogeni čimbenici
(nošenje nefiziološke obuće, dugo stajanje i hodanje po ravnom i tvrdom
tlu). Hallux valgus je karakteriziran:
To
je najčešća i najznačajnija deformacija stopala. Razlikujemo statički,
upalni, prirođeni i posttraumatski hallux valgus. Smatra se da 25-30%
civiliziranog stanovništva ima takav deformitet. Javlja se najčešće u 4.
desetljeću, češće kod žena u odnosu oko 10:1. Postoje dvije skupine
predisponirajućih čimbenika. Jedna je endogena, povezana s anatomskim
varijacijama građe stopala, a time i naslijeđem. Drugo su egzogeni čimbenici
(nošenje nefiziološke obuće, dugo stajanje i hodanje po ravnom i tvrdom
tlu). Hallux valgus je karakteriziran:
- valgusnim položajem palca,
- povećanim prvim intermetatarzalnim kutom
- pseudoegzostozom, odnosno burzitisom u području medijalne strane prve metatarzalne kosti
- unutrašnjom rotacijom palca u izraženijem slučaju
Kada između snage stopala i opterećenja nastane nerazmjer tada stopalni svodovi počinju popuštati. Dolazi do divergencije 1.-5. metatarzalne kosti, tako da je prednji dio stopala lepezasto proširen (metatarzus latus). Prva metatarzalna kost ide u adukciju, a budući da palac zbog napetih tetiva mišića ne može slijediti divergenciju 1. metatarzalne kosti on ide u abdukciju. Svi mišići postaju funkcionalni abduktori palca. U izraženijim slučajevima palac potiskuje susjedni prst lateralno tako da ide preko (hallux superductus) ili češće ispod njega (digitus II. superductus). Poslije nastupe i sekundarne artrotične promjene u bazalnom zglobu palca s osteofitima, suphondralna skloroza i degenerativne koštane ciste. Pojavljuju se boli u palčanom bazalnom zglobu, bolni burzitisi, metatarzalgije tako da su otežani stajanje, hodanje i nošenje obuće. Pri početnoj devijaciji nose se ulošci s metatarzalnim povišenjem i rade se intenzivne vježbe stopala. Liječenje je i kirurško (osteotomija, operativni zahvati na mekim tkivima, artroplastika, aloartroplastika i artrodeza).
Što je hallux rigidus, a što hallux maleus?
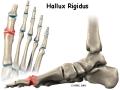 Hallux
rigidus rjeđi je od hallux valgusa, no pravi veće tegobe. Karakteriziran je
artrotskim promjenama prvog metatarzofalangealnog zgloba, praćen bolima i
ograničenjem dorzalne fleksije uz očuvanu plantarnu fleksiju palca.
Mikrotraume imaju odgovarajuću ulogu u nastanku procesa. U mlađih se javlja
zbog poremećene osifikacije u području glavice 1. metatarzalne kosti u
smislu aseptične nekroze, odnosno enhondralne dizostoze. U adolescenata se
javljaju intermintentni bolovi, a u odraslih uz bol prevladava ukočenost
bazalnog zgloba palca. U uznapredovalim slučajevima javlja se egzostoza u
području dorzalne strane glavice 1. metatarzalne kosti s burzitisom koja
pravi probleme pri nošenju obuće. Klinički, palac je zadebljan u 1.
metatarzofalangealnom zglobu zbog artrotskih promjena. Dorzalna je fleksija
reducirana, a plantarna očuvana. Osobe koje imaju hallux rigidus često zbog
boli hodaju po vanjskom rubu stopala što se vidi na obući. Liječenje je u
mlađih bolesnika konzervativno, a u jače izraženih promjena kirurško.
Hallux
rigidus rjeđi je od hallux valgusa, no pravi veće tegobe. Karakteriziran je
artrotskim promjenama prvog metatarzofalangealnog zgloba, praćen bolima i
ograničenjem dorzalne fleksije uz očuvanu plantarnu fleksiju palca.
Mikrotraume imaju odgovarajuću ulogu u nastanku procesa. U mlađih se javlja
zbog poremećene osifikacije u području glavice 1. metatarzalne kosti u
smislu aseptične nekroze, odnosno enhondralne dizostoze. U adolescenata se
javljaju intermintentni bolovi, a u odraslih uz bol prevladava ukočenost
bazalnog zgloba palca. U uznapredovalim slučajevima javlja se egzostoza u
području dorzalne strane glavice 1. metatarzalne kosti s burzitisom koja
pravi probleme pri nošenju obuće. Klinički, palac je zadebljan u 1.
metatarzofalangealnom zglobu zbog artrotskih promjena. Dorzalna je fleksija
reducirana, a plantarna očuvana. Osobe koje imaju hallux rigidus često zbog
boli hodaju po vanjskom rubu stopala što se vidi na obući. Liječenje je u
mlađih bolesnika konzervativno, a u jače izraženih promjena kirurško.
Hallux maleus je stečena deformacija koja nastaje najčešće uz pes excavatus, kod reumatskih upala, nekih neurogenih bolesti, ali i nakon lokalnih ozljeda te Sudeckove distrofije. Deformitet je karakteriziran hiperekstenzijom bazalne falange palca, dok je distalna falanga palca flektirana.
Što je to metatarzalgija?
Sindrom je karakteriziran bolima u području metatarzusa, vrlo različite i često nedovoljno razjašnjene etiopatogeneze. Razlikujemo tri velike skupine uzročnika. To su:
- opća bolest s lokalizacijom na stopalu: a) upalne (RA, TBC), b) metabolične (ulozi, dijabetes), c) neurogene (polineuropatije), d) neurovegetativne (Sudeckov sindrom) i e) vaskularne etiologije
- lokalizirane bolesti samog metatarzusa: Freiberg-Koehlerova bolest, Mortonov neurinom, traumatska i posttraumatska stanja, upalna i postupalna stanja, razni tumori i sl.
- biomehaničke promjene u području metatarzusa: preopterećenje prednjeg nožnog svoda, nepravilan raspored opterećenja metatarzusa
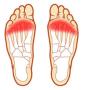 Metatarzalgija
uzrokovana uzročnicima iz treće skupine je znatno najčešća. Može biti
prouzročena strukturalnim, ali i funkcionalnim promjenama. Klinička slika je
karakterizirana bolima u području metatarzusa, a često i oteklinom u
području dorzalne strane metatarzusa. Među funkcionalnim razlozima
razlikujemo endogene (prirođena labavost kapsulo-ligamentarnih struktura i
mišićna insuficijencija) i egzogene čimbenike (nefiziološka obuća,
pretilost). U metatarzalgijama treće skupine kirurški se pokušavaju
uspostaviti normalni biomehanički odnosi u području metatarzusa uz obavezno
nošenje ortopedskih uložaka ili obuće te fizikalna terapija.
Metatarzalgija
uzrokovana uzročnicima iz treće skupine je znatno najčešća. Može biti
prouzročena strukturalnim, ali i funkcionalnim promjenama. Klinička slika je
karakterizirana bolima u području metatarzusa, a često i oteklinom u
području dorzalne strane metatarzusa. Među funkcionalnim razlozima
razlikujemo endogene (prirođena labavost kapsulo-ligamentarnih struktura i
mišićna insuficijencija) i egzogene čimbenike (nefiziološka obuća,
pretilost). U metatarzalgijama treće skupine kirurški se pokušavaju
uspostaviti normalni biomehanički odnosi u području metatarzusa uz obavezno
nošenje ortopedskih uložaka ili obuće te fizikalna terapija.
Fascitis plantaris i calcar calcanei (trn u peti)
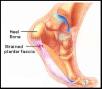 Bol
na prednjem dijelu plantarne strane pete često je uzrokovana plantarnim
fascitisom s calcar calcaneusom ili bez njega. Nastaje zbog natezanja
plantarne fascije pri spuštenim stopalima i prevelikog opterećenja zbog
podražajne upale. 20% osoba ima calcar calcanei bez tegoba. Čest je u
sportaša i ljudi u zanimanjima u kojima se mnogo stoji i hoda te ljudi sa
spuštenim stopalom. Češći je u
žena.
Karakteristična je bol koja se javlja pri prvim koracima nakon jutarnjeg
ustajanja, a kasnije se smanjuje i ponovno javlja nakon dužeg opterećenja.
Calcar calcanei je izbočenje u obliku kljuna na hvatištu plantarne
aponeuroze odnosno kratkih fleksora stopala na calcaneusu. Liječenje se
provodi ortopedskim ulošcima, fizikalnom terapijom i rasterećenjem te
rijetko kirurškim zahvatom.
Bol
na prednjem dijelu plantarne strane pete često je uzrokovana plantarnim
fascitisom s calcar calcaneusom ili bez njega. Nastaje zbog natezanja
plantarne fascije pri spuštenim stopalima i prevelikog opterećenja zbog
podražajne upale. 20% osoba ima calcar calcanei bez tegoba. Čest je u
sportaša i ljudi u zanimanjima u kojima se mnogo stoji i hoda te ljudi sa
spuštenim stopalom. Češći je u
žena.
Karakteristična je bol koja se javlja pri prvim koracima nakon jutarnjeg
ustajanja, a kasnije se smanjuje i ponovno javlja nakon dužeg opterećenja.
Calcar calcanei je izbočenje u obliku kljuna na hvatištu plantarne
aponeuroze odnosno kratkih fleksora stopala na calcaneusu. Liječenje se
provodi ortopedskim ulošcima, fizikalnom terapijom i rasterećenjem te
rijetko kirurškim zahvatom.
Ruptura Ahilove tetive
Relativno je česta sportska i radna ozljeda između 30. i 50. godine. Može biti djelomična ili potpuna. U trenutku ozljede bolesnik osjeti naglu, jaku bol u donjem dijelu m. triceps surae koja onemogućuje daljnja kretanja. U području pete nastaju oteklina i podljev na mjestu rupture i tako često prekrije mjesto razdora tetive. Bolesnik se pregledava tako da kleči na rubu stola sa stopalima koja vise. U slučaju potpune rupture može se napipati mjesto razdora tetive i takvo stopalo se može dorziflektirati u većoj mjeri nego normalno stopalo. Pozitivan je Thompsonov test – u potrbušnom položaju bolesnika preko ruba stola stisnemo m. tricpes surae pri čemu se zdravo stopalo plantarno flektira, a pri rupturi tetive stopalo se ne pomakne. Takav bolesnik ne može stajati na prstima, a često ni pri djelomičnoj rupturi. Liječenje u svježim slučajevima se izvodi kirurški. Može se liječiti i konzervativno u smislu šestotjedne imobilizacije sa stopalima u ekvinusnom položaju. U zastarjelim slučajevima se izvodi tenoplastika, rasterećenje i fizikalno liječenje.
Haglundova peta
 Velike
smetnje može uzrokovati morfološka varijanta tubera kalkaneusa (petne kvrge)
pri kojoj je jako visok i izvučen njegov stražnji gornji pol u obliku
egzostoze te nastaju mehanički uvjetovane upalne promjene oko Ahilove
tetive. Stalni pritisak i trenje ruba cipele uzrokuje upalu kože koja
naprije otekne, a potom odeblja u obliku male polukugle koja strši na
lateralnoj strani pete. Slijedi upala burze, javljaju se boli, a zimi i
poremećaji zbog ozeblina. Javlja se u mlađih, pretežno ženskih osoba. Peta
je otečena, proširena u stranu, bolna na pritisak, a hod otežan. Liječi se
ortopedskim ulošcima i obućom, a katkad kirurškim zahvatom.
Velike
smetnje može uzrokovati morfološka varijanta tubera kalkaneusa (petne kvrge)
pri kojoj je jako visok i izvučen njegov stražnji gornji pol u obliku
egzostoze te nastaju mehanički uvjetovane upalne promjene oko Ahilove
tetive. Stalni pritisak i trenje ruba cipele uzrokuje upalu kože koja
naprije otekne, a potom odeblja u obliku male polukugle koja strši na
lateralnoj strani pete. Slijedi upala burze, javljaju se boli, a zimi i
poremećaji zbog ozeblina. Javlja se u mlađih, pretežno ženskih osoba. Peta
je otečena, proširena u stranu, bolna na pritisak, a hod otežan. Liječi se
ortopedskim ulošcima i obućom, a katkad kirurškim zahvatom.
Sindrom tarzalnog kanala
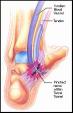 Nervus
tibialis prolazi ispod medijalnog gležnja na medijalnog strani stopalnog
korijena kroz koštano-vezivni tunel, canalis tarsi u kojem može biti
komprimiran, što dovodi do kliničke slike sindroma tarzalnog kanala. Uzroci
mogu biti mehanički, hormonski, degenerativne promjene, promjene na sluznim
vrećama, tumori te sistemske bolesti. Kliničku sliku karakteriziraju bol i
parestezije pretežno u medijalnom dijelu tabana te žarenje, trnci i
mravinjanje u području palca te 2. i 3. prsta. Boli se mogu širiti
proksimalno. Bolovi su češći noću. Česta je hipestezija tabana i prstiju, a
rjeđe su hiperestezije ili čak anestezija. Forsirana everzija i dorzalna
fleksija uzrokuju parestezije i boli. Liječenje se provodi uklanjanjem
poznatih uzroka bolesti. Konzervativno liječenje sastoji se u izbjegavanju
traumatizacije, imobilizaciji, primjeni ortopedskih uložaka i lokalnoj
infiltraciji kortikosteroida s anesteticima. Ponekad je potrebno kirurško
liječenje u obliku dekompresije kanala discizijom tetivnih dijelova kanala.
Nervus
tibialis prolazi ispod medijalnog gležnja na medijalnog strani stopalnog
korijena kroz koštano-vezivni tunel, canalis tarsi u kojem može biti
komprimiran, što dovodi do kliničke slike sindroma tarzalnog kanala. Uzroci
mogu biti mehanički, hormonski, degenerativne promjene, promjene na sluznim
vrećama, tumori te sistemske bolesti. Kliničku sliku karakteriziraju bol i
parestezije pretežno u medijalnom dijelu tabana te žarenje, trnci i
mravinjanje u području palca te 2. i 3. prsta. Boli se mogu širiti
proksimalno. Bolovi su češći noću. Česta je hipestezija tabana i prstiju, a
rjeđe su hiperestezije ili čak anestezija. Forsirana everzija i dorzalna
fleksija uzrokuju parestezije i boli. Liječenje se provodi uklanjanjem
poznatih uzroka bolesti. Konzervativno liječenje sastoji se u izbjegavanju
traumatizacije, imobilizaciji, primjeni ortopedskih uložaka i lokalnoj
infiltraciji kortikosteroida s anesteticima. Ponekad je potrebno kirurško
liječenje u obliku dekompresije kanala discizijom tetivnih dijelova kanala.
__________________________________________________________________________________________________________________
Cerebralna paraliza
Dječja moždana klijenut ili cerebralna paraliza uzrokovana je disfunkcijom mozga koja je nastala prije završetka rasta i razvoja mozga. Oštećen je centralni motorni neuron, a periferni je intaktan. Razlikujemo ove uzročne faktore: 1 prenatalni (infekcija trudnice), 2. natalni i perinatalni (porođajna trauma) i 3. postnatalni (meningitis). Općenito se razlikuju prirođena i stečena grupa oboljelih. Razlikujemo ove kliničke oblike prema učestalosti: 1. spastični oblik, 2. miješani oblik, 3. atetoza, 4. ataksija i 5. atonija.
Spastični oblik najčešća je klinička manifestacija, a radi se o leziji velikog mozga s ispadom funkcije piramidnih puteva. Mišićni tonus stalno je povišen jer je izgubljena sposobnost inhibicije. To rezultira spastičnom uzetošću mišića. Na rukama su više zahvaćeni fleksori, a na nogama pretežno aduktori i fleksori kuka, fleksori koljena i plantarni fleksori stopala. Snaga spastičnog mišića je oslabljena. Prema zahvaćenosti ekstremiteta postoji podjela na: 1. tetraparezu, 2. triparezu, 3. diparezu (četiri uda, više donji), 4. paraparezu (noge), 5. hemiparezu (ruka i noga) i 6. monoparezu.
Klinička slika spastične pareze sastoji se u ovome:
- gornji udovi: aduktorna kontraktura ramena, odnosno nadlaktice, s unutrašnjom rotacijom nadlaktice, fleksija lakta uz pronatornu kontrakturu podlaktice s volarnom kontrakturom šake uz ulnarnu inklinaciju, sa semifleksijom ili fleksijom prstiju uz aducirani i flektirani palac.
- donji udovi: fleksoaduktorna kontraktura kuka (u ekstremnim slučajevima položaj škara), fleksorna kontraktura koljena uz plantarnu kontrakturu (ekvinus) stopala eventualno s popratnom pronacijom ili supinacijom. Može biti prisutna i unutrašnja ili vanjska rotacija potkoljenice.
Nastupa torakalna hiperkifoza, odnosno lumbalna hiperlordoza. Pri mirovanju mišićni tonus je manji, za razliku od tonusa pri pokušaju aktivnih ili pasivnih pokreta. Tada tonus znatno raste uz prisutnost posturalnih abnormalnosti. Rast tonusa je razmjeran brzini pokreta. Diferencijacija spastičnosti od rigidosti moguća je klinički: fenomen džepnog nožića prisutan je kod spasticiteta, a fenomen olovne cijevi i fenomen zupčanika prisutni su kod rigidnosti.
Pri atetozi, radi se o leziji ekstrapiramidnog puta. Karakterizirana je poremećajem koordinacije, s pojavljivanjem nevoljnih, nesvrsishodnih, prisilniih pokreta što se očituju pri pokušaju aktivnih radnji ili vanjskim podražajem. Pojava ataksije upućuje na leziju malog mozga i njegovih putova. Duboki senzibilitet je oštećen. Bolesnici stoje i hodaju na širokoj osnovi, nesigurno balansiraju. Za atoniju je karakteristična hipotonija mišića. Pasivne kretnje su moguće do bizarnosti, a aktivne vrlo oskudne. Česte su luksacije zglobova. Atonija pripada i grupi sindroma “hipotonično dijete” (floopy baby) koji je inače različite etiologije – centralne i periferne.
Liječenje može biti fizioterappijsko (Bobath, Vojta) i operacijsko (korekcije malpozicije i ispravljanje deformiteta). Bit je operacijskog liječenja uravnoteženje mišićnog disbalansa uz smanjenje priljeva štetnih aferentnih impulsa. U zadnje vrijeme primjenjuju se i injekcije botulinum toxinuma (Botox).
Dječja paraliza ili poliomijelitis
To je bolest perifernog motornog neurona zbog koje nastaju flakcidne, mlohave kljenuti. Naziva se i Heine-Medinovom bolešću. Uzročnik je jedan od tipova virusa poliomijelitisa koji ulaze orofaringealnim putem. Proces se lokalizira u ganglijskim stanicama prednjih rogova koji djelovanjem toksina budu destruirani ili sekundarno oštećeni. Funkcija motornih stanica oštećena je trajno ili prolazno. Paralize su mlohave, praćene nestankom tetivnih refleksa, a senzibilitet je očuvan. Opsežnost je različita, od monopareza do teških tetraplegija. Području ortopedije pripada liječenje kirurškim metodama u tri skupine: transpozicijske operacije za nadomještanje snage oslabljenog mišića, korektivne operacije – tenotomije, miotomije i osteotomije i ankilozirajuće, odnosno stabilizirajuće operacije. Primjenjuju se ortoze.
Peronealna mišićna atrofija ili bolest Charcot-Marie-Tooth
Peronealna mišićna atrofija ili morbus Charcot-Marie-Tooth hereditarna je degenerativna bolest ganglijskih stanica prednjeg roga kralješnične moždine, perifernih živaca pa i stražnjih snopova kralježnične moždine. Karakterizirana je progresivnom simetričnom atrofijom najčešće peronealnih, a zatim i malih stopalnih mišića te m. vastus medialisa. Počinje u djetinjstvu. Razvijaju se pes equinovarus i excavatus te deformirani prsti uz bol i poremećaj osjeta. U uznapredovalom stadiju zahvaćene su podlaktice i mali mišići šake uz razvoj pandžaste šake. Ortopedsko liječenje se sastoji u primjeni korektivnih sadrenih udlaga i ortopedskih pomagala. Na stopalu se radi triplex artrodeza. U liječenju se primjenjuje medicinska gimnastika.
Progresivna mišićna distrofija (mb. Duchene)
Ovo je zloćudni oblik mišićne distrofije. Recesivna je bolest vezana uz spolni X kromosom. Uočava se u ranom djetinjstvu, a bolesnici rijetko dožive više od 15-20 godina. Dijete otežano ustaje iz čučećeg položaja (penje se po svojim natkoljenicama). Karakteristična je simetrična vizualna pseudohipertrofija gastrocnemiusa i soleusa (nagomilavanje masnog i vezivnog tkiva na listovima). Vrlo je često prva deformacija veći ili manji equinus stopala, obično obostran. Kasnije se razvija fleksorna kontraktura kukova te zbog biomehaničkih odnosa fleksorna kontraktura koljena. Bolesnik je sve ovisniji o invalidskim kolicima. U liječenju se primjenjuje fizikalna terapija te primjena ortoza. Od ortopedskih zahvata rade se operacije na mekim tkivima stopala (produženje Ahilove tetive) i stabilizirajuće operacije na kralješnici.
Porođajna klijenut ramena
Zbog otežanog poroda, trakcije novorođenčetovih ruku, dolazi do oštećenja brahijalnog pleksusa. Zahvaćeni su korijeni C5, C6 i katkad C7 (Erbova klijenut) te C8 i Th1 (Klumpekova klijenut). Kod totalne kljenuti zahvaćeni su korijenovi C5-Th1. Kod Erbove klijenuti stupanj oštećenja ide od prolazne klijenuti s kompletnim oporavkom do potpune klijenuti s ireparabilnim oštećenjem. Odmah nakon rođenja ili ubrzo poslije toga dijete jednu ruku ne upotrebljava normalno. Zbog paralize deltoideusa i supraspinatusa neizvediva je abdukcija. Vanjski su rameni rotatori (infraspinatus i teres minor) paralizirani, a unutrašnji rotatori očuvani te se ruka nalazi u unutrašnjoj rotaciji. Zbog paralize lakat je ekstendiran, a podlaktica u pronaciji. Ako oporavak ne uslijedi brzo, stvara se kontraktura. Oporavak u većine uslijedi unutar 5 mjeseci bez liječenja. Liječenje se sastoji od fizioterapije, a eksploracija brahijalnog pleksusa poduzima se ako popravak ne nastupi unutar 3 mjeseca života. Može se izvesti opuštanje mekih česti prednjeg dijela ramena kod kontrakture uz proniranu podlakticu ili kasnije korektivna derotativna osteotomija humerusa i transfer ramenih mišića. Kod Klumpekove kljenuti mali su mišići šake i fleksori prstiju paralizirani, a podlaktica supinirana. Ponekad se pojavljuje i Hornerov sindrom. Kirurški zahvati i ortoze su bezuspješni. Kod totalne klijenuti klinički postoji klijenut ramena i cijele ruke.